Aktinische Keratosen können unverändert bleiben, sich spontan zurückbilden oder in ein invasives Plattenepithelkarzinom übergehen. Das Schicksal jeder einzelnen aktinischen Keratose lässt sich nicht vorhersagen. Obwohl das Risiko einer Progression einer einzelnen aktinischen Keratose zu einem invasiven Plattenepithelkarzinom gering ist (höchstens ca. 10 %), kann ein Patient viele Läsionen haben, so dass das Risiko einer Progression signifikant wird. Darüber hinaus können aktinische Keratosen klinisch nicht von schwerwiegenderen kutanen Malignomen, einschließlich Plattenepithelkarzinomen und Lentigo maligna, unterschieden werden. Die Therapie ist in der Regel gut verträglich und einfach; daher ist die Behandlung aller aktinischen Keratosen gerechtfertigt.
Die geeignete Behandlung wird im Allgemeinen auf der Grundlage der Anzahl der vorhandenen Läsionen und der Wirksamkeit der Behandlung ausgewählt. Zusätzliche Variablen, die berücksichtigt werden müssen, sind die Persistenz der Läsion(en), das Alter des Patienten, die Vorgeschichte von Hautkrebs und die Verträglichkeit der Behandlungsmodalität. Die Behandlung besteht aus 2 großen Kategorien: chirurgische Zerstörung der Läsion und medizinische Therapie. Die medizinische Behandlung beginnt mit der Aufklärung des Patienten, die Sonnenexposition zu begrenzen. Die Patienten sollten ermahnt werden, die Sonnenexposition von 10:00 bis 15:00 Uhr so weit wie möglich zu vermeiden. Außerdem müssen sie täglich angemessene Sonnenschutzmittel und Schutzkleidung tragen.
Die medikamentöse Therapie hat den Vorteil, dass sie große Flächen mit vielen Läsionen behandeln kann. Zu den Nachteilen der medikamentösen Therapien gehören langwierige Behandlungen mit Irritationen und Unannehmlichkeiten. Die US Food and Drug Administration (FDA) hat sechs Medikamente zur Behandlung von aktinischen Keratosen zugelassen. Diese sind topisches 5-Fluorouracil (5-FU), 5% und 3,75%ige Imiquimod-Creme, topisches Diclofenac-Gel, Ingenol Mebutat, Tirbanibulin topisch und PDT mit topischer Delta-Aminolävulinsäure.
5-Fluorouracil
Die meiste Erfahrung in der topischen Therapie aktinischer Keratosen gibt es mit 5-FU, von dem bekannt ist, dass es die Thymidylatsynthetase hemmt und den Zelltod in aktiv proliferierenden Zellen verursacht. Es stehen mehrere Formulierungen zur Verfügung, darunter eine 5%ige Creme oder Lösung, eine 2%ige Lösung, eine 1%ige Creme oder Lösung und seit kurzem auch eine mikronisierte 0,5%ige Creme. Obwohl nicht gut untersucht, scheint sich die Wirksamkeit zwischen den verschiedenen Formulierungen nicht signifikant zu unterscheiden.
Die beliebteste Formulierung ist die 5%ige Creme, die zweimal täglich für 1 Monat aufgetragen wird. Während der Behandlungsphase werden die Läsionen zunehmend erythematös und verursachen Unbehagen; kleine subklinische Läsionen werden sichtbar. Diese Behandlung kann vorübergehend entstellend sein, mit erythematösen Ulzerationen und Krustenbildung. Wenn der Patient jedoch die Behandlung abschließt, heilen die Läsionen in der Regel innerhalb von 2 Wochen nach Beendigung der Behandlung ab, der Teint ist glatt und die aktinischen Keratosen sind verbessert.
Die 0,5%ige mikronisierte Creme wurde entwickelt, um die Verträglichkeit zu erhöhen, da Entzündungen und Unbehagen ein limitierender Faktor bei der Anwendung von topischem 5-FU sein können. Die 0,5 %ige mikronisierte Creme wird einmal täglich für einen Monat aufgetragen.
Die Anwendung der 0,5 %igen mikronisierten Creme 1 Woche vor der Kryochirurgie hat auch gezeigt, dass eine vollständige Läsionsbeseitigung bei einer höheren Anzahl von Patienten im Vergleich zur Kryochirurgie allein erreicht wurde (32,4 % bzw. 15 %). Beachten Sie die Bilder unten.
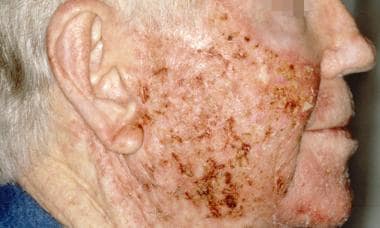 Aktinische Keratose bei Behandlung mit topischem 5-Fluorouracil. Mit freundlicher Genehmigung von Hon Pak, MD.
Aktinische Keratose bei Behandlung mit topischem 5-Fluorouracil. Mit freundlicher Genehmigung von Hon Pak, MD. 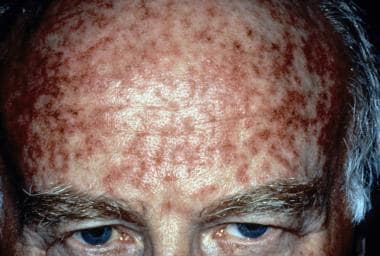 Aktinische Keratose direkt nach Behandlung mit topischem 5-Fluorouracil. Mit freundlicher Genehmigung von Hon Pak, MD.
Aktinische Keratose direkt nach Behandlung mit topischem 5-Fluorouracil. Mit freundlicher Genehmigung von Hon Pak, MD. Imiquimod
Imiquimod ist ein topisches Medikament, das eine Vielzahl von Zytokinen hochreguliert, die wiederum eine unspezifische Immunantwort (Interferone, natürliche Killerzellen) und eine spezifische Immunantwort (T-Zellen) hervorrufen. Das Medikament wird 2-3 Mal pro Woche bis zu 4 Monate lang angewendet, obwohl im Allgemeinen 1 Monat ausreichend ist. Die Reaktion auf das Medikament ist idiosynkratisch, wobei einige Patienten kaum reagieren und andere eine ausgeprägte Entzündung entwickeln. Subklinische Läsionen, die zuvor nicht bemerkt wurden, können sich unter der Therapie entzünden. Bei Patienten mit einer lebhaften Entzündungsreaktion wird die Dosierung auf zweimal oder sogar einmal pro Woche reduziert, wobei die therapeutische Wirksamkeit erhalten bleibt, die Verträglichkeit jedoch zunimmt.
Zwei neue Formulierungen von Imiquimod (2,5 % und 3,75 %) wurden untersucht und erwiesen sich als wirksam bei der Beseitigung aktinischer Keratosen (25 % bzw. 34 % Clearance), wobei das tägliche Dosierungsschema intuitiver ist. Obwohl sie nicht so wirksam sind wie 5%iges Imiquimod, verursachen die neuen Formulierungen weniger Irritationen und fördern eine bessere Compliance. Experimentelle Belege deuten darauf hin, dass Patienten nach der Behandlung mit diesem Medikament ein T-Zell-Gedächtnis entwickeln können und somit weniger wahrscheinlich neue aktinische Keratosen in der Zukunft entwickeln werden. Imiquimod 5% Creme hat sich auch bei Transplantationspatienten als sicher und wirksam erwiesen.
Ingenol Mebutat topisch
Ingenol Mebutat Gel (Picato) wurde von der FDA im Januar 2012 für aktinische Keratose als 2-3-tägige Therapie zugelassen. Die Dosierung bei aktinischer Keratose unterscheidet sich je nach Applikationsstelle. Das 0,015-prozentige Gel wird für die Anwendung im Gesicht oder auf der Kopfhaut an 3 aufeinanderfolgenden Tagen verwendet, während das 0,05-prozentige Gel für die Anwendung am Rumpf oder an den Extremitäten an 2 aufeinanderfolgenden Tagen verwendet wird.
Vier multizentrische, randomisierte, doppelblinde Studien zeigten, dass Ingenol Mebutat-Gel, das topisch für 2-3 Tage angewendet wird, für die Behandlung von aktinischen Keratosen vor Ort wirksam ist. Die Studien berichteten über unerwünschte Wirkungen, die im Allgemeinen leicht bis mäßig ausgeprägt waren und ohne Folgeerscheinungen abklangen. Eine randomisierte, doppelblinde Phase-III-Studie zeigte einen Langzeitnutzen von Ingenol Mebutat 0,015% Gel sowohl für die Erst- als auch für die Folgetherapie. Eine Post-hoc-Analyse der von den Patienten berichteten Ergebnisse aus den Phase-III-Studien mit Ingenol Mebutat-Gel zur Behandlung der aktinischen Keratose ergab, dass die Behandlung mit diesem Gel die Lebensqualität und die Behandlungszufriedenheit der Patienten verbesserte, was auf einen höheren Grad der Läsionsfreiheit zurückzuführen war.
Obwohl ein genauer Wirkmechanismus nicht definiert ist, wurde ein dualer Wirkmechanismus von Rosen et al. beschrieben. Dieser duale Mechanismus umfasst (1) eine schnelle Nekrose der Läsionen durch Schwellung der Mitochondrien und Zerstörung der Membranen und (2) eine spezifische neutrophil-vermittelte, antikörperabhängige zelluläre Zytotoxizität durch Antikörper, die von B-Zellen produziert werden, die an Antigene auf dysplastischen Epidermiszellen binden.
Folgestudien unterstützen diese Befunde.
Jim On et al. untersuchten die Hypothese, dass Ingenol Mebutat-Gel den Zelltod in proliferierenden Keratinozyten im Vergleich zu gesunder Haut fördert, indem sie den lokalen Hautreaktions-Score (LSR) nach zwei Behandlungszyklen untersuchten. Die Studie umfasste 20 Teilnehmer mit aktinischen Keratosen im Gesicht und auf der Kopfhaut, die das 0,015%ige Gel einmal täglich für 3 Tage in zwei aufeinander folgenden 4-wöchigen Zyklen auftrugen. Die Studie ergab, dass der zusammengesetzte LSR-Score während des zweiten Zyklus signifikant niedriger war, was darauf hindeutet, dass Ingenol Mebutat-Gel eine gezielte Therapie von aktinischen Keratosen im Vergleich zu einer kumulativen Verabreichung ermöglicht.
Im Januar 2020 setzte die Europäische Arzneimittelagentur (EMA) vorsorglich die Zulassung für Ingenol Mebutat (Picato) aus und empfahl Patienten, das Medikament nicht mehr anzuwenden. Die EMA wies auf eine Studie hin, die Imiquimod und Ingenolmebutat verglich und feststellte, dass Hautkrebs in den mit Ingenolmebutat behandelten Bereichen häufiger auftrat als mit Imiquimod. Die EMA weist darauf hin, dass es alternative Behandlungsmöglichkeiten gibt. Die US-amerikanische Arzneimittelbehörde FDA untersucht das Thema, hat aber keine Empfehlung ausgesprochen, die Anwendung auszusetzen.
Topisches Diclofenac-Natrium-3%-Gel
Topisches Diclofenac-Natrium-3%-Gel ist ein nichtsteroidaler Entzündungshemmer, der von der FDA für die Behandlung von aktinischer Keratose zugelassen ist. Sein Wirkmechanismus gegen aktinische Keratosen ist unbekannt. Es ist eine wirksame Therapie, wenn es zweimal täglich für 3 Monate angewendet wird. Ein kürzerer Verlauf der Therapie ist dramatisch weniger wirksam. Sein Hauptvorteil ist, dass es wenig bis gar keine Entzündung erzeugt und daher sehr gut verträglich ist. Es hat sich auch gezeigt, dass eine Diclofenac-Therapie nach einer Kryochirurgie bei einer höheren Anzahl von Patienten zu einer vollständigen Beseitigung der Läsion führt als eine alleinige Kryochirurgie (64 % gegenüber 32 %).
Tirbanibulin topisch
Tirbanibulin topisch ist ein neuartiger Mikrotubuli-Inhibitor, der im Dezember 2020 von der FDA für die Behandlung von aktinischer Keratose zugelassen wurde.
Die Zulassung basierte auf zwei klinischen Studien der Phase III (AK003 und AK004), in denen die Sicherheit und Wirksamkeit von Tirbanibulin topisch bei Erwachsenen (N=702) mit aktinischer Keratose im Gesicht oder auf der Kopfhaut untersucht wurde. Die mit Tirbanibulin behandelte Gruppe erreichte im Vergleich zu Placebo in beiden Studien (AK003 und AK004 ) einen höheren Prozentsatz an kompletter Clearance der aktinischen Keratose an Tag 57 und partieller Clearance.
Photodynamische Therapie
Die PDT verwendet eine lichtsensibilisierende Substanz, die sich bevorzugt in den Zellen der aktinischen Keratose anreichert, wo sie durch die entsprechende Wellenlänge des Lichts aktiviert werden kann. Delta-Aminolävulinsäure ist ein Bestandteil des Häm-Biosyntheseweges, der sich bevorzugt in dysplastischen Zellen anreichert. Sobald sie sich in diesen Zellen befindet, wird sie enzymatisch in Protoporphyrin IX umgewandelt, einem potenten Photosensibilisator. Bei Bestrahlung mit Licht einer geeigneten Wellenlänge werden freie Sauerstoffradikale erzeugt, die zum Zelltod führen.
Die Patienten verspüren an den behandelten Stellen Schmerzen, die ähnlich stark sind wie die von topischem 5-FU verursachten Schmerzen. Die behandelten Läsionen können erythematös und verkrustet werden. Eine Behandlung mit PDT scheint genauso wirksam zu sein wie eine topische 5-FU-Therapie.
Eine aktuelle Meta-Analyse und systematische Übersichtsarbeit bewertete die Wirksamkeit der PDT im Vergleich zur Kryotherapie und stellte fest, dass die PDT bei dünnen aktinischen Keratosen im Gesicht und auf der Kopfhaut im Vergleich zur Kryotherapie eine 14 % bessere Chance auf eine vollständige Läsionsbeseitigung nach 3 Monaten hat.
Auch immunsupprimierte Patienten können von der PDT bei der Prävention von Nicht-Melanom-Hautkrebs profitieren.
Bei Verwendung von Lichtquellen, die für sich genommen einen kosmetischen Nutzen haben, wie z. B. der gepulste Farbstofflaser oder Geräte mit intensivem gepulstem Licht, kann die Anwendung der topischen PDT über die Eradikation aktinischer Keratosen hinaus auch einen kosmetischen Nutzen haben. Im Vergleich zu anderen destruktiven Therapieoptionen wie der Kryotherapie bietet die PDT möglicherweise bessere kosmetische Ergebnisse und eine höhere Patientenpräferenz.
Ein unbekannter Parameter bei der Anwendung der topischen PDT ist die optimale Inkubationszeit nach Applikation der topischen Aminolävulinsäure vor der Lichtexposition. Ein zweiter unbekannter Parameter ist die optimale Lichtquelle, die für diese Behandlung zu verwenden ist. Laufende Studien befassen sich mit diesen Fragen.
Ein weiteres photosensibilisierendes Mittel, das für die PDT zugelassen ist, ist Methyl-5-aminolaevulinat (MAL). Vergleichsstudien zwischen ALA und MAL sind derzeit nicht aussagekräftig. Eine Studie, die die klinische Wirksamkeit von ALA- versus MAL-PDT bei der Behandlung von aktinischer Keratose, Morbus Bowen, nodulärem Basalzellkarzinom und oberflächlichem Basalzellkarzinom untersuchte, ergab keine statistisch signifikanten Unterschiede in den Behandlungsergebnissen mit einem der beiden Mittel. In einer randomisierten, multizentrischen, beobachterblinden, placebokontrollierten Studie, in der die Wirksamkeit von BF-200 ALA mit der von MAL-Creme bei der Behandlung von aktinischen Keratosen verglichen wurde, zeigte sich jedoch, dass die PDT mit BF-200 ALA der MAL-Creme hinsichtlich der vollständigen Beseitigung der Läsionen durch die Patienten überlegen war. Sechs- und 12-monatige Nachbeobachtungsstudien untermauerten die Wirksamkeit der PDT mit BF-200 ALA und die geringeren Rezidivraten der Läsionen bei Behandlung mit BF-200 ALA im Vergleich zur MAL-Behandlung. Über die Läsionsbeseitigung hinaus erwies sich die MAL-PDT im Vergleich zur ALA-PDT in einer retrospektiven monozentrischen Studie mit 173 Patienten als weniger schmerzhaft.