INTRODUCTION
Die Aortenklappenstenose ist zu einem großen Problem für die Gesellschaft geworden. Die Behandlung fortgeschrittener Stadien der Stenose ist relativ gut definiert, obwohl die früheren Stadien – insbesondere in Fällen, in denen eine schwere Stenose nicht von Symptomen begleitet wird – immer noch Gegenstand vieler Diskussionen über das Management sind.1,2 Einer der wichtigsten Aspekte bei der Beurteilung eines Patienten mit Aortenklappenstenose ist die Berechnung der Klappenfläche. Die am weitesten verbreitete Methode zur Beurteilung des Schweregrades der Aortenklappenstenose ist die Berechnung der effektiven Fläche mit Hilfe der Kontinuitätsgleichung. Diese Methode ist jedoch nicht ohne Einschränkungen. Eine der wichtigsten ist die Berechnung der Fläche des linksventrikulären Ausflusstraktes (LVOT), die normalerweise mit der zweidimensionalen Echokardiographie (2D-Echo) durch Bestimmung des Durchmessers aus der parasternalen Ansicht in der langen Achse geschätzt wird. Abgesehen von der Tatsache, dass dieser Ansatz davon ausgeht, dass der LVOT eine perfekt kreisförmige Struktur ist, unterliegt die standardisierte Messung der Fläche dieses Trakts großen Schwankungen in Abhängigkeit von dem Bediener, der die Untersuchung durchführt, und den Einschränkungen der Technik selbst. Sie kann daher ungenau sein, was sich auf so wichtige Messungen wie die der Aortenklappenfläche auswirkt.3,4
Kürzlich wurde die 3-dimensionale Echokardiographie (3D-Echo) in die klinische Routine vieler echokardiographischer Labors aufgenommen. Die Technik hat viele Vorteile bei der Beurteilung von Klappenerkrankungen. Zum Beispiel ermöglicht sie die Messung verschiedener kardialer Strukturen in jeder räumlichen Ebene. Angesichts dieser Fähigkeit hat sie eine hohe diagnostische Präzision in anderen klinischen Situationen wie Mitralklappenstenose, subvalvuläre Aortenklappenstenose oder Bestimmung des linksventrikulären Volumens und der Funktion bewiesen.5-12
Unsere Ziele waren: erstens zu bestimmen, ob die Reproduzierbarkeit der LVOT-Flächenmessung mit der 3D-Echo-Planimetrie größer ist als mit dem konventionellen 2D-Echo, das zur Messung des Durchmessers verwendet wird; zweitens den LVOT-Zirkularitätsindex mittels 3D-Echo zu bestimmen; und schließlich die Nützlichkeit der LVOT-Flächenmessung mittels 3D-Echo zur Quantifizierung des Schweregrades der Aortenklappenstenose zu bestimmen.
METHODEN
Studienpopulation
Vierzig Patienten mit Aortenklappenerkrankung wurden rekrutiert. Von diesen hatten 22 (55%) eine Aortenklappenstenose und 18 (45%) eine Aortenklappenregurgitation als zugrunde liegendes Problem. Keiner dieser Patienten hatte eine andere Klappenerkrankung, die mehr als einen leichten Schweregrad aufwies. Alle Patienten wurden über die diagnostischen Techniken, denen sie unterzogen werden würden, informiert und gaben ihre informierte Zustimmung. Nachdem sie über die Art der Studie informiert worden waren, stimmten sie ebenfalls zu, dass ihre Daten anonym für Forschungszwecke verwendet werden.
Echokardiographische Untersuchung
Alle Patienten unterzogen sich einer vollständigen Echo-Doppler-Untersuchung mit einem Philips IE-33 Gerät mit S5-1 und X3-1 Sonden (Philips, Andover, Massachusetts, USA). Die Bilder wurden von 2 Beobachtern analysiert, die die Messungen unabhängig voneinander durchführten; 1 dieser Beobachter wiederholte die Messung, ohne das Ergebnis des ersten zu kennen.
Konventionelle echokardiographische Untersuchungen
Die 2-dimensionalen Bilder des LVOT wurden aus einer langachsigen parasternalen Ansicht gewonnen. Der LVOT-Durchmesser wurde aus diesen Bildern bestimmt. Kontinuierliche Spektrum-Doppler-Spuren wurden vom Fluss durch die Aortenklappe während der Systole aus einer apikalen 5-Kammer-Ansicht und aus einer rechten parasternalen Ebene gewonnen. Die Kurve mit den höchsten maximalen und mittleren Geschwindigkeiten wurde für die nachfolgende Analyse berücksichtigt. Zusätzlich wurden Kurven mittels gepulster Spektral-Doppler-Techniken auf der Ebene des LVOT während der Systole aus einer apikalen 5-Kammer-Ansicht gewonnen. Die Aortenklappenfläche wurde mit Hilfe der Kontinuitätsgleichung geschätzt.
Dreidimensionale echokardiographische Untersuchungen
Die 3D-Echostudien wurden unmittelbar nach der konventionellen Echo-Doppler-Studie durchgeführt. Für diese Messungen wurde eine Philips X3-1-Sonde verwendet (Philips, Andover, Massachusetts, USA). Dieses System ermöglicht die Verwendung der sogenannten „Full Volume“-Technik, einer Datenpyramide von 60o’60o aus 4 bis 7 Herzschlägen; die Größe kann je nach den morphologischen Eigenschaften des Patienten vergrößert oder verkleinert werden. Die 3-dimensionalen Bilder wurden aus dem apikalen Fenster aufgenommen. Es gab viele Gründe für die Verwendung dieses Fensters: Es ist die Ebene für die Bildaufnahme für vollständige Volumenmessungen, für die wir in unserem Gerät die meiste Erfahrung hatten; mit diesem Fenster ist es möglich, die größte Ausdehnung der kardialen Strukturen zu erfassen; und, da es sich um eine 3-dimensionale Technik handelt, kann die Visualisierung der Untersuchungsebenen von jeder Projektion aus erfolgen. Die Bilder wurden auf dem zentralen Server des Bildgebungsdienstes unseres Krankenhauses gespeichert und offline an einer Workstation mit der Q-Lab-Software (Philips, Andover, Massachusetts) analysiert. Die LVOT-Planimetrie wurde anhand eines Ausschnitts des LVOT unmittelbar vor der Insertionsebene der Klappenblättchen und parallel dazu während der ventrikulären Systole durchgeführt (Abbildung 1). Anschließend wurden die lange Achse und die längste Achse senkrecht zur langen Achse (im Folgenden als kurze Achse bezeichnet) des LVOT gemessen und aus demselben Bild wurde der Zirkularitätsindex aus dem Verhältnis der langen Achse geteilt durch die kurze Achse ermittelt. Die in der endgültigen Analyse verwendeten Werte waren der Mittelwert der Messungen der 2 unabhängigen Beobachter.
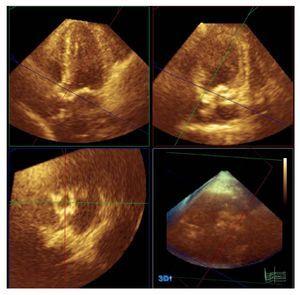
Abbildung 1. Planimetrie des linksventrikulären Ausflusstraktes mittels 3-dimensinaler Echokardiographie und Q-Lab-Software (Philips, Andover, Massachusetts, USA).
Statistische Methoden
Das für die Studie verwendete Statistikprogramm war SPSS 11.0 (SPSS Inc., Chicago, Illinois, USA). Quantitative Daten wurden als Mittelwerte (SD) ausgedrückt. Qualitative Daten wurden als Zahlen (Prozent) ausgedrückt. Die Übereinstimmung zwischen den Methoden wurde mit dem Intraclass-Korrelationskoeffizienten (ICC) bewertet und die 95%-Konfidenzintervalle (CI) wurden berechnet. Im Falle von kategorischen Variablen wurde die k-Statistik verwendet. Um den Grad der linearen Assoziation zwischen den Variablen zu bewerten, wurde eine einfache lineare Regressionsanalyse verwendet. Statistische Signifikanz wurde bei P
Ergebnisse
Von insgesamt 45 konsekutiven Patienten mit Aortenklappenerkrankung, die analysiert wurden, war es bei 5 Patienten (11 %) aufgrund eines schlechten akustischen Fensters nicht möglich, eine korrekte Analyse der Messungen des LVOT durchzuführen, weshalb diese Patienten aus der Studie ausgeschlossen wurden. Somit wurden insgesamt 40 Patienten mit Aortenklappenerkrankung eingeschlossen. Das mittlere (SD) Alter betrug 65,5 (11) Jahre. Von diesen waren 23 (57,5%) Männer. Die mit 2D-Echo, 3D-Echo, gepulstem Doppler und kontinuierlichem Doppler gewonnenen Messungen sind in Tabelle 1 dargestellt.

Analyse der Inter- und Intraobserver-Übereinstimmung
Wie in Tabelle 2 und in Abbildung 2 dargestellt, ist das Niveau der Übereinstimmung, wie in Tabelle 2 und Abbildung 2 dargestellt, ist der Grad der Übereinstimmung, sowohl zwischen den Beobachtern als auch für verschiedene Messungen durch denselben Beobachter, für die Bestimmung der LVOT-Fläche viel größer, wenn sie direkt mit 3D-Echo-Planimetrie gemessen wird, als wenn sie aus der Messung des LVOT-Durchmessers mit 2D-Echo geschätzt wird.


Abbildung 2. Histogramme zur Darstellung der Interobserver-Unterschiede bei der Messung der linksventrikulären Ausflusstraktfläche. A: mit 2-dimensionaler Echokardiographie (2D-Echo). B: mit 3-dimensionaler Echokardiographie (3D-Echo).
Auswertung des Zirkularitätsindex
Die Mittelwerte für die lange Achse und die kurze Achse des LVOT betrugen 2,68 (0,31) bzw. 1,82 (0,28) cm. Der Zirkularitätsindex betrug 1,5 (0,25) und zeigte einen sehr geringen linearen Zusammenhang mit der LVOT-Fläche, der statistisch nicht signifikant war (r=-0,34; P=,47).
Auswirkung der Verwendung des 3D-Echos zur Quantifizierung des Schweregrades der Aortenklappenstenose
Um die mögliche Auswirkung der Verwendung des 3D-Echos auf die Beurteilung von Aortenklappenstenosen zu beurteilen, wurden nur Patienten mit diagnostizierter Aortenklappenstenose berücksichtigt (n=22). Anschließend wurden zwei theoretische Querschnitte der Klappenfläche erstellt und die Patienten gemäß der folgenden Klassifizierung in 3 Gruppen eingeteilt: mäßige Aortenklappenstenose, wenn die Klappenfläche größer als 1 cm2 war; schwere, wenn die Fläche zwischen 1 und 0,75 cm2 lag; und kritische, wenn die Klappenfläche kleiner als 0,75 cm2 war. Die Patienten wurden wie zuvor beschrieben klassifiziert, indem die Ergebnisse des 2D-Echos und des 3D-Echos auf die Kontinuitätsgleichung angewendet wurden (Abbildung 3). Die k-Statistik für die Übereinstimmung zwischen den 2 Methoden war nur 0,36 (P=.11). Tabelle 3 zeigt die Ergebnisse für die Übereinstimmung zwischen den Messungen für die Aortenklappenfläche mit 2D-Echo und 3D-Echo bei Patienten mit Aortenklappenstenose (Abbildung 4).
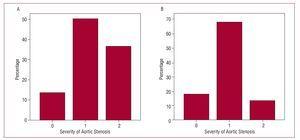
Abbildung 3. Schweregrad der Aortenklappenstenose anhand der Schätzung der linksventrikulären Ausflusstraktfläche. A: mit 2-dimensionaler Echokardiographie. B: mit 3-dimensionaler Echokardiographie. Horizontale Achse, 0: Klappenfläche >1 cm2; 1: Klappenfläche, 1-0,75 cm2; 2: Klappenfläche 2.
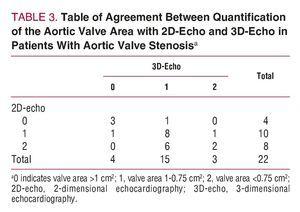
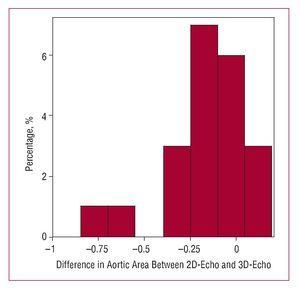
Abbildung 4. Histogramm, das die Unterschiede in den Messungen der Aortenklappenfläche mit 2-dimensionaler Echokardiographie (2D-Echo) und 3-dimensionalen Techniken (3D-Echo) darstellt.
DISKUSSION
Die Beurteilung des Schweregrades der Aortenklappenstenose ist derzeit für ein angemessenes Management dieser Patienten unerlässlich.3,4 Obwohl eine Reihe von Methoden verwendet werden kann, wie z. B. die Messung von Spitzengradienten oder Geschwindigkeiten durch die stenotische Klappe, wird immer empfohlen, die Klappenfläche zu messen.13 Diese Technik ist jedoch nicht ohne Einschränkungen. Eine der wichtigsten ist die Berechnung der LVOT-Fläche, die normalerweise mit 2D-Echo aus dem Durchmesser geschätzt wird, der aus einer langachsigen Ansicht in der parasternalen Ebene gewonnen wird. Abgesehen von der Tatsache, dass dieser Ansatz davon ausgeht, dass der LVOT eine perfekt kreisförmige Struktur ist, variiert die standardisierte Messung dieses Trakts stark in Abhängigkeit von dem Bediener, der die Studie durchführt, und die Technik selbst unterliegt Einschränkungen. Sie kann daher ungenau sein, was sich auf die Quantifizierung der Aortenklappenfläche auswirkt.3,4
Das 3D-Echo bietet einen theoretischen Vorteil: Es kann eine direkte Planimetrie des LVOT erhalten werden, um eine Beurteilung der anatomischen Realität dieser Struktur zu ermöglichen. Aus theoretischer Sicht kann das 3D-Echo ein nützliches Werkzeug sein, um eine präzise anatomische Beurteilung des LVOT vorzunehmen. Dies liegt daran, dass es möglich ist, eine sehr genaue Annäherung an die tatsächliche Öffnung zu erreichen, da wir den Schnitt in jeder räumlichen Richtung ausrichten und somit die optimale Richtung wählen können.5,6,11 Somit könnte 3D-Echo in der Lage sein, eine schwerwiegende Einschränkung der Berechnung der Klappenfläche unter Verwendung der Kontinuitätsgleichung zu beseitigen.
Die Ergebnisse der vorliegenden Studie zeigen einige interessante Erkenntnisse. Erstens gibt es eine geringere Inter- und Intraobserver-Variabilität bei der Bestimmung der LVOT-Fläche mit 3D-Echo als bei der Schätzung mit traditionellen 2D-Echo-Methoden. Dies deutet darauf hin, dass diese Messung genauer sein könnte als diejenige, die üblicherweise mit 2D-Echo durchgeführt wird. Darüber hinaus unterstützen die Ergebnisse die Idee, dass der LVOT keine kreisförmige, sondern eher eine elliptische Struktur ist. Dies ist eine weitere Fehlerquelle bei der Bestimmung der LVOT-Fläche aus dem LVOT-Durchmesser. Was wir in dieser Studie als Zirkularitätsindex bezeichnet haben, zeigt, dass die Morphologie des LVOT nicht kreisförmig ist. Dies erklärt, warum die Werte für die LVOT-Fläche, die durch 2D-Echo erhalten wurden, kleiner sind als die Werte, die durch direkte Planimetrie mit 3D-Echo erhalten wurden. Darüber hinaus zeigt die lineare Regressionsanalyse, dass nicht die LVOT-Fläche selbst, sondern vielmehr individuelle Variationen bestimmen, wie nahe die Morphologie an einen perfekten Kreis herankommt, so dass 3D-Echo unabhängig von der LVOT-Größe nützlich sein kann. Das heißt, die Zirkularität des Ausflusstraktes hängt nicht von seiner Größe ab, sondern ist unabhängig von dieser Variable und hängt wahrscheinlich von den individuellen Merkmalen des Probanden ab.
Schließlich zeigen die Daten, dass es bei Verwendung des 3D-Echos Patienten gibt, die in eine andere Schweregradkategorie eingestuft werden können als bei Verwendung des 2D-Echos. Diese Erkenntnis könnte besonders bei Patienten mit asymptomatischer Aortenklappenstenose nützlich sein, bei denen das therapeutische Management besonders kompliziert ist.3,4,13,14
Grenzwerte
Die wichtigste Einschränkung dieser Studie ist das Fehlen einer Referenzmesstechnik. Die daraus resultierenden Probleme müssen wir nicht hervorheben. Kürzlich durchgeführte Studien mit kardialer Magnetresonanztomographie und andere Studien mit frühen 3D-echokardiographischen Methoden unterstützen jedoch unsere Ergebnisse.15,16 Darüber hinaus könnte die hohe Reproduzierbarkeit der Technik auf eine Art systematischen Fehler in der Technik hinweisen, ein Phänomen, das mit dem Design der vorliegenden Studie nicht ausgeschlossen werden kann. Diese Studie ist eine erste Annäherung an die Nützlichkeit des 3D-Echos bei der Beurteilung der Aortenklappenstenose. Die regelmäßige Anwendung dieser Diagnosemethode im klinischen Alltag und zukünftige Studien werden die Möglichkeit der Verallgemeinerung der Ergebnisse der vorliegenden Studie auf verschiedene Patiententypen prüfen.
ZUSAMMENFASSUNG
Die Messung der LVOT-Fläche mittels 3D-Echo ist reproduzierbarer als mit 2D-Echo. Daher ist dies wahrscheinlich eine genauere Methode für die Bewertung der LVOT-Fläche. 3D-Echo-Techniken zeigen, dass der LVOT eine elliptische Form hat und dass seine Kreisförmigkeit nicht von der Größe abhängt. Es könnte sein, dass 3D-Echo eine genauere Klassifizierung des Schweregrades der Aortenklappenstenose liefern kann als 2D-Echo-Techniken.
ABKÜRZUNGEN
AoVA: Aortenklappenfläche
CI: Konfidenzintervall
2D-Echo: 2-dimensionale Echokardiographie
3D-Echo: 3-dimensionale Echokardiographie
ICC: Intraclass-Korrelationskoeffizient
LVOT: linksventrikulärer Ausflusstrakt