Complications précoces
Séparation muco-cutanée
Nécrose stomale
Rétraction stomale
Division Icône Carmel-bullet-.icon Complications tardives
Icône Carmel-bullet-.icon Complications tardives
Sténose stomale
Prolapsus stomal
Traumatisme stomal
Hernie parastomale
 Carmel-bullet-icon Conclusions
Carmel-bullet-icon Conclusions
Les complications consécutives à la création chirurgicale d’une stomie constituent un problème important pour de nombreux individus. Ces complications sont souvent multiformes impliquant à la fois des aspects physiologiques et psychosociaux. L’aspect physiologique des complications de la stomie implique des modifications de la stomie et de la peau péristomiale (Cottam et al., 2007). Dans ce chapitre, nous discutons de l’aspect physiologique des complications de la stomie impliquant la stomie.
Les complications de la stomie sont un problème important pour les personnes ayant une stomie, pourtant, les définitions et la terminologie ne sont souvent pas cohérentes dans la littérature (Colwell et al., 2001 ; Salvadalena, 2008). Les différences dans la conception des études, l’incohérence des définitions et de la terminologie, et le moment où les mesures sont effectuées rendent difficile la mesure précise de l’incidence des complications liées aux stomies (Salvadalena, 2008). En raison de l’utilisation incohérente de la terminologie, la différenciation entre les complications stomales et péristomiales peut être difficile.
Des taux d’incidence globale des complications ont été rapportés, bien que les fourchettes soient très larges. Deux revues systématiques complètes de la littérature sur les complications des stomies ont indiqué que 18% à 55% des patients ayant une stomie ont subi une irritation cutanée péristomiale, 1% à 37% une hernie parastomale, 2% à 25% un prolapsus stomal, 2% à 10% une sténose et 1% à 11% une rétraction de la stomie (Colwell et al., 2001 ; Salvadalena, 2008). Ratliff et al. (2005) ont rapporté que 10 à 70 % de tous les patients ayant une stomie développent des complications (Ratliff et al., 2005). En mettant cela dans une perspective pratique, en utilisant les estimations ci-dessus, les complications liées aux stomies représentent un problème important avec jusqu’à 560 000 personnes qui reçoivent une stomie et qui connaissent des complications liées aux stomies. Si nous utilisons l’incidence annuelle, on peut s’attendre à ce que jusqu’à 84 000 personnes ayant une nouvelle stomie développent des complications liées à la stomie chaque année (Pittman, 2011).
Diverses caractéristiques des patients ont été identifiées comme étant associées aux complications de stomie, mais les études avec des modèles d’analyse prédictive sont limitées. Plusieurs études ont identifié qu’un indice de masse corporelle (IMC) plus élevé, un âge plus avancé, une chirurgie urgente, une maladie intestinale inflammatoire, le fait d’avoir une iléostomie (par rapport à une colostomie), une procédure de » boucle » de dérivation, une mauvaise qualité de l’intestin, une colite ischémique, une rétraction stomale, un manque d’éducation préopératoire et l’implication d’un infirmier spécialisé dans les plaies, les stomies et la continence (WOC) influencent le développement des complications de stomie (Bass et al, 1997 ; Colwell et al., 2001 ; Duchesne et al., 2002 ; Park et al., 1999 ; Pittman et al., 2008). Dans l’étude rétrospective historique menée par Bass au Cook County Hospital de Chicago, les taux de complications ont été comparés entre les patients qui avaient reçu une formation préopératoire et un marquage du site de la stomie par un thérapeute entérostomique (infirmier(ère) spécialisé(e) en soins obstétricaux) et ceux qui n’en avaient pas bénéficié (Bass et al., 1997). Ils ont constaté que parmi ceux qui avaient reçu une éducation préopératoire et un marquage du site de la stomie par un thérapeute entérostomique, 32,5 % avaient développé des complications, contre 43,5 % de ceux qui n’avaient pas bénéficié de ces interventions cliniques (p = 0,05). Le modèle conceptuel des complications de stomie (figure 16-1) fournit un cadre pour explorer les complications de stomie et les facteurs de risque qui contribuent à leur apparition (Pittman et al., 2014).
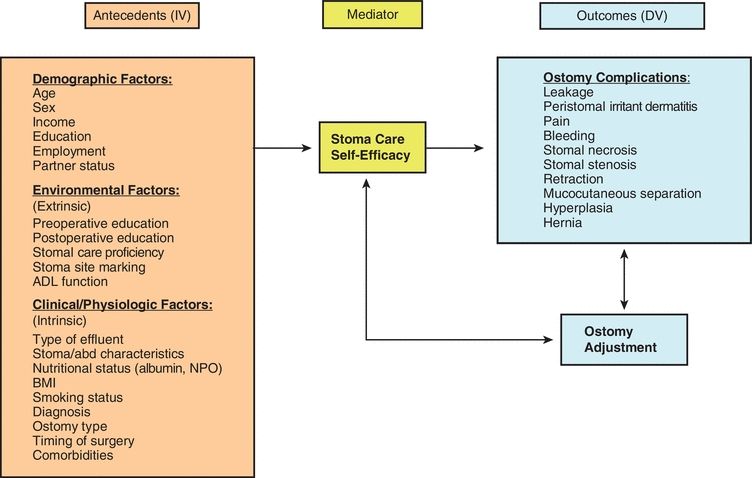
FIGURE 16-1. Modèle conceptuel des complications de stomie de Pittman.
Une méthode de classification des complications de stomie consiste à les séparer en complications précoces, dans les 30 jours suivant la chirurgie, et en complications tardives, >30 jours après la chirurgie (Duchesne et al, 2002 ; Kim & Kumar, 2006 ; Park et al., 1999 ; Shabbir & Britton, 2010). Dans ce chapitre, nous organisons notre discussion sur les complications stomales à l’aide de cette classification, en reconnaissant que certaines complications peuvent survenir à la fois dans des délais précoces et tardifs.
Complications précoces
Les complications stomales précoces sont celles qui surviennent généralement dans les 30 jours suivant la chirurgie et comprennent la séparation muco-cutanée, la nécrose stomale et la rétraction stomale.
Séparation muco-cutanée
Étiologie/Incidence
La séparation muco-cutanée est le détachement du tissu stomal de la peau péristomiale environnante (Colwell & Beitz, 2007) de la stomie, et la jonction muco-cutanée peut être le résultat d’une mauvaise cicatrisation, d’une tension ou d’une infection. L’incidence de la séparation mucocutanée a été rapportée comme étant de 4 % à 24 %. Park et al. (1999) ont signalé que 4 % des patients présentaient une séparation muco-cutanée dans leur examen de 1 616 patients stomisés (Park et al., 1999). Dans une étude prospective portant sur 3 970 stomisés, Cottam et al. (2007) ont signalé que 24 % d’entre eux présentaient une séparation muco-cutanée. Dans une autre étude portant sur 71 sujets, 13 % présentaient une séparation muco-cutanée (Pittman et al., 2014).
Présentation
Les stomies en bonne santé auront une jonction muco-cutanée (où la stomie est attachée à la paroi abdominale) étroitement rapprochée et intacte. Dès 24 heures après la chirurgie, la stomie et la jonction muco-cutanée peuvent commencer à se séparer.
Évaluation
L’évaluation de la stomie se fait par une observation visuelle rapprochée de la stomie et de l’intégrité de la jonction muco-cutanée. La séparation est évidente si la stomie se détache de la peau péristomiale (figure 16-2). La séparation muco-cutanée peut se produire à des degrés variables de sévérité : partielle – si elle ne concerne qu’une partie de la circonférence stomale – ou complète – si toute la circonférence est concernée. La séparation peut également être superficielle, uniquement au niveau de la peau, ou de pleine épaisseur, s’étendant jusqu’au niveau du fascia (Franchini et al., 1983). Une observation attentive de la zone de séparation est nécessaire notant la profondeur, les caractéristiques du tissu de base de la plaie (nécrotique, granuleux), et le type de drainage (sérosanguin, purulent, fécal).
PARLE CLINIQUE
Utiliser un applicateur à pointe de coton pour évaluer la profondeur de la séparation muco-cutanée.
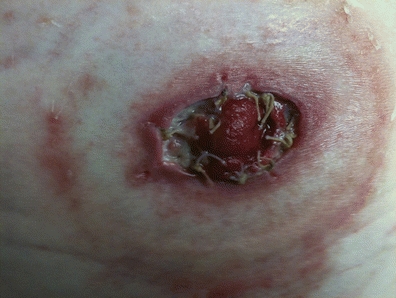
FIGURE 16-2. Séparation muco-cutanée.
Management
La prise en charge de la séparation muco-cutanée dépend du degré de la séparation. Si la séparation est partielle et superficielle, le défaut sous-cutané peut être petit et pouvoir être géré de manière conservatrice. Le défaut sous-cutané peut être traité comme une plaie et comblé avec un produit avancé pour plaies tel que la poudre de barrière cutanée, l’hydrofibre ou l’alginate de calcium. La barrière cutanée de l’appareillage de poche est placée sur la peau péristomiale et le défaut pour assurer une protection contre l’effluent stomal. L’appareillage de poche est changé selon les besoins pour gérer le drainage, évaluer la guérison et réappliquer le matériau de remplissage absorbant (Colwell, 2004).
Si le défaut est important, alors une contamination fécale du défaut sous-cutané péristomal est probable et une infection peut survenir. Plus la séparation est sévère, plus la rétraction de la stomie est probable. En cas de guérison, la probabilité d’une sténose est élevée. Si la séparation muco-cutanée touche la couche aponévrotique (cas rarement rapporté), la stomie peut tomber dans la cavité abdominale et une contamination de l’abdomen par des effluents fécaux et une péritonite généralisée peuvent se produire. Un retour en chirurgie est indiqué pour la réparation.
Nécrose stomale
Etiologie/Incidence
La nécrose stomale est définie comme la mort du tissu stomal résultant d’une altération du flux sanguin (Colwell & Beitz, 2007) et a été identifiée comme l’une des complications précoces les plus fréquentes (Duchesne et al, 2002 ; Kim & Kumar, 2006 ; Park et al., 1999 ; Shabbir & Britton, 2010). L’ischémie du tissu stomal est généralement causée par une tension sur le système vasculaire mésentérique ou par son inadéquation à l’extrémité intestinale. Elle peut également être causée par un traumatisme du tissu stomal pendant sa création. La nécrose stomale a été associée à l’obésité et est souvent le résultat de la traction exercée sur le mésentère et la paroi intestinale (Colwell & Fichera, 2005).
Présentation
La nécrose stomale imminente est mise en évidence par une progression de la décoloration du tissu stomal du rose au noir. La stomie apparaît généralement sombre et sèche dans les heures ou les jours qui suivent la chirurgie, puis noire et flasque. Le degré de nécrose peut varier en fonction du degré d’ischémie. Il peut englober la totalité de la stomie, s’étendant sous le fascia, ou seulement une partie de la stomie, et au-dessus du niveau de la peau.
Évaluation
L’évaluation de la nécrose stomale se fait par une observation visuelle rapprochée. Dans les 24 heures suivant la chirurgie, les changements de couleur de la stomie sont généralement visibles. La couleur de la stomie passe du rouge sombre au noir (Fig. 16-3). Pour déterminer le degré ou le niveau de nécrose stomale, on peut insérer un tube transparent en verre lubrifié dans la stomie. En utilisant une lampe de poche dirigée dans le tube de verre, un changement de couleur de la stomie peut être détecté indiquant ainsi le niveau d’ischémie.
PARLEAU CLINIQUE
Il est conseillé d’utiliser une poche transparente dans la période postopératoire immédiate pour permettre l’évaluation de la couleur de la stomie.
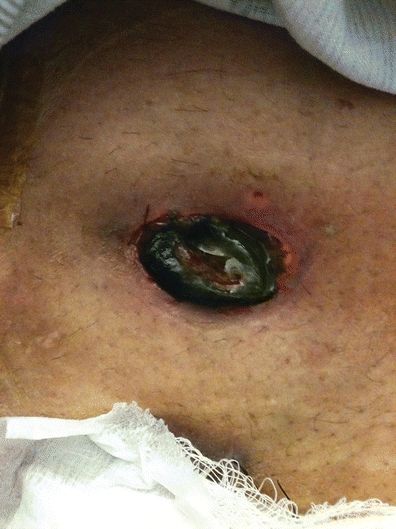
FIGURE 16-3. Nécrose stomale.
Une nouvelle méthode innovante d’évaluation de la perfusion tissulaire est l’angiographie laser peropératoire au vert d’indocyanine. Cette technologie d’imagerie vasculaire fournit une évaluation en temps réel de la perfusion tissulaire qui est corrélée aux résultats cliniques et peut être utilisée pour guider la prise de décision chirurgicale (Gurtner et al., 2013). Cette méthode est principalement utilisée en peropératoire pour évaluer la perfusion de la stomie et de l’intestin au moment de la résection.
Gestion
La nécrose stomale est souvent une situation de veille et d’attente. Si l’ischémie et la nécrose sont au-dessus du niveau fascial, l’observation peut être adéquate. Souvent, si l’ischémie et la nécrose sont superficielles, la couche supérieure de la stomie peut se détacher, laissant une stomie rouge viable. Si l’ischémie et la nécrose stomales se situent sous le niveau de la peau mais toujours au-dessus du niveau du fascia, le tissu stomal nécrotique deviendra malodorant et flasque. Le débridement est souvent indiqué. Une fois que le tissu nécrotique a été enlevé ou s’est détaché, il y a généralement une séparation muco-cutanée. Lorsque la séparation muco-cutanée guérit, une sténose peut se produire. De plus, le niveau de la stomie au-dessus de la peau est diminué, ce qui entraîne souvent des problèmes de mise en poche. Si l’ischémie et la nécrose s’étendent plus profondément que le niveau fascial, une intervention chirurgicale urgente peut être indiquée.
Rétraction stomale
Étiologie/Incidence
La rétraction est la disparition de la saillie du tissu de la stomie au niveau ou en dessous du niveau de la peau (Colwell & Beitz, 2007). La rétraction est généralement causée par une tension sur la stomie provenant de diverses raisons : mésentère court, paroi abdominale épaissie, adhérences excessives ou formation de cicatrices, augmentation de l’IMC, longueur initiale inadéquate de la stomie ou excision cutanée inadéquate, nécrose stomale et séparation mucocutanée (Colwell, 2004). Des preuves anecdotiques suggèrent que la rétraction se produit fréquemment chez les patients en surpoids avec des couches adipeuses plus importantes. Un mésentère raccourci et gras rend difficile la mobilisation adéquate de l’intestin, produisant ainsi une tension sur la stomie (Cottam, 2005).
Ratliff et Donovan (2001) ont constaté que 9 (4%) des 220 patients stomisés avaient des stomies affleurantes ou rétractées. Dans une étude prospective portant sur 3 970 stomies, Cottam et al. (2007) ont rapporté que 40,1 % présentaient une rétraction. Dans l’étude prospective de Pittman portant sur 71 participants ayant une stomie, 24 (39 %) présentaient une rétraction (Pittman et al., 2014). Dans une étude rétrospective de 3 ans portant sur 164 patients ayant subi une intervention chirurgicale entraînant une stomie, une rétraction est survenue chez 5 % de ces patients (Duchesne et al., 2002). Une autre étude portant sur 97 patients ayant subi une stomie a révélé que l’IMC était associé à la rétraction (p = 0,003) (Arumugam et al., 2003). L’incidence de la rétraction semble augmenter. Cottam et al. (2007) ont signalé que l’incidence de la rétraction stomale (stomie sous le niveau de la peau) a plus que doublé entre 1996 et 2004 (22 % contre 51 %) (Colwell et Beitz, 2007). Dans une revue systématique de la littérature, la rétraction de la stomie est survenue dans 9 à 15 % des conduits iléaux et dans 1 à 11 % de toutes les stomies (Szymanski et al., 2010). Dans l’étude de Pittman, les patients dont le site de stomie n’a pas été marqué en préopératoire par une infirmière WOC ont connu une plus grande gravité des complications de stomie, spécifiquement la rétraction stomale (r = 0,32, p = 0,01) (Pittman et al., 2014).
Présentation
Une stomie saine doit être au-dessus du niveau de la peau environnante. Dans le passé, il y a eu une idée fausse selon laquelle les colostomies devraient être au niveau de la peau. Cela n’a pas été confirmé dans la littérature ou dans la pratique. Dans l’étude de Cottam portant sur 1 329 stomies problématiques, si la hauteur de la stomie était <10 mm, la probabilité d’avoir une stomie problématique était d’au moins 35% (p < 0,0001) (Cottam et al, 2007).
Évaluation
La stomie doit être observée sans l’appareillage en place et dans diverses positions – assise, couchée et debout. Le niveau de la stomie et de la peau environnante doit être noté de près. La stomie peut disparaître dans un pli ou une pliure de la peau en position assise ou peut devenir affleurante ou même rétractée avec les changements de position et avec le péristaltisme.
Gestion
Le but d’une mise en poche réussie de la stomie est d’avoir ou de créer une surface de poche plate. Lorsqu’une rétraction est présente, l’objectif est d’augmenter le niveau de la stomie au-dessus de la peau. Ceci peut parfois être réalisé en utilisant un système de poche convexe et/ou une ceinture. Si une durée de port prévisible n’est pas atteinte et que les complications persistent, une intervention chirurgicale peut être nécessaire pour réviser la stomie. Une révision locale peut être possible s’il y a suffisamment d’intestin à mobiliser au-dessus du niveau de la peau ; sinon, une chirurgie plus invasive peut être nécessaire pour créer une nouvelle stomie.
Complications tardives
Les complications stomales tardives sont celles qui surviennent au moins 30 jours après la chirurgie et comprennent souvent une sténose stomale, un prolapsus et une hernie parastomale (Duchesne et al, 2002 ; Kim & Kumar, 2006 ; Park et al., 1999 ; Shabbir & Britton, 2010 ; Steel & Wu, 2002). Avec l’avancée des techniques chirurgicales et de la chirurgie laparoscopique, diverses techniques chirurgicales sont explorées pour minimiser le risque de développer des complications à long terme (Gurtner et al., 2013 ; Heiying et al…, 2014).
Sténose stomale
Etiologie/Incidence
La sténose stomale est l’altération du drainage des effluents en raison du rétrécissement ou de la contraction du tissu stomal au niveau cutané ou fascial (Colwell & Beitz, 2007). Dans le passé, la sténose survenait généralement tôt dans la période postopératoire en raison d’une technique chirurgicale inadéquate (au niveau du fascia ou de la peau) ou si elle n’avait pas mûri correctement (Hampton, 1992). En raison de l’amélioration de la technique chirurgicale, la sténose stomale est rarement observée tôt mais plutôt tard dans le processus de récupération, >30 jours après la chirurgie, généralement en raison d’une séparation mucocutanée, d’une nécrose de la stomie ou d’une rétraction de la stomie. Au fur et à mesure de la guérison, la formation de tissu de granulation autour de la stomie rétrécit la lumière. Les autres causes de la sténose stomale comprennent une maladie chronique (Crohn ou tumeur), une formation excessive de cicatrices due à l’instrumentation (dilatation) ou une inflammation chronique (dermatite irritative péristomiale ou hyperplasie) (Colwell, 2004 ; Hampton, 1992).
L’incidence de la sténose stomale a été rapportée entre 2 % et 23 %. Sur les 316 patients étudiés, 10,2 % présentaient une sténose (Cheung, 1995). Dans une étude rétrospective de 150 iléostomies terminales permanentes, Leong et associés (1994) ont trouvé 23% avec une sténose. Pittman et al. (2014) ont identifié 5 % dans son étude de 71 patients stomisés, et Porter et al. (1989) ont rapporté un taux de sténose de 11 %. Dans une étude rétrospective de 1 616 dossiers médicaux de 1976 à 1995 de patients ayant subi une chirurgie de stomie, Park et al. (1999) ont rapporté que 34 % ont développé des complications de stomie, 72 % se produisant tardivement (plus de 30 jours après l’opération). Les complications tardives les plus courantes étaient la dermatite irritante péristomiale (6 %), le prolapsus (2 %) et la sténose (2 %) (Park et al., 1999). Enfin, dans une étude rétrospective de 3 ans portant sur 164 patients ayant subi une intervention chirurgicale entraînant une stomie, 17 % ont été signalés avec une sténose (Duchesne et al., 2002).
Présentation
L’apparence d’une ouverture de stomie sténosée semble petite (figure 16-4). Souvent, le patient porteur d’une stomie fécale peut signaler des douleurs lors de l’évacuation de la stomie, de petites selles en forme de ruban ou, à l’inverse, une constipation suivie de grandes évacuations explosives, bruyantes avec un excès de gaz. Les patients porteurs d’urostomies peuvent signaler des infections urinaires fréquentes, un jet d’urine projectile et/ou des douleurs au flanc (Colwell, 2004).
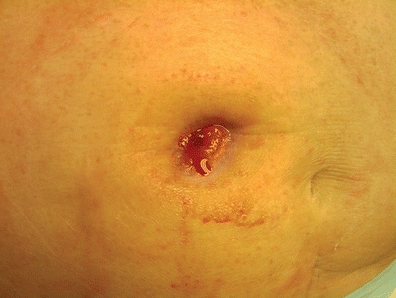
FIGURE 16-4. Sténose stomiale.
Évaluation
L’évaluation d’une stomie sténosée est mieux réalisée avec un doigt lubrifié ganté afin d’évaluer la taille et la mobilité des anneaux cutanés et fasciaux. Si un doigt ne peut être inséré dans l’ouverture stomale en raison d’une sténose sévère, une étude de contraste rétrograde à travers un petit cathéter en caoutchouc peut être réalisée (Colwell, 2004).
PIREL CLINIQUE
Lors de l’évaluation de la stomie avec un examen digital, expliquez au patient que la stomie ne contient pas de nerfs pour causer de la douleur, mais s’il doit ressentir une pression, il doit vous le faire savoir pour que vous puissiez arrêter l’examen.
Gestion
La gestion d’une sténose légère d’une stomie fécale peut inclure un régime à faible résidu, des émollients fécaux ou un apport élevé en liquide. La dilatation de la stomie par l’introduction progressive et incrémentale d’un dilatateur dans la stomie a été une pratique courante dans le passé, mais il y a peu de preuves dans la littérature pour soutenir cette pratique. Cependant, il a été rapporté qu’une dilatation chronique pouvait potentiellement provoquer une sténose stomale (Hampton, 1992). La dilatation stomale peut être utilisée pour faciliter temporairement l’évacuation mais n’est pas recommandée à long terme. Dans les cas les plus graves, la chirurgie est justifiée. Il peut s’agir de libérer la stomie de la peau péristomiale localement ou en réalisant une laparotomie/laparoscope et en resituant la stomie.
Prolapsus stomial
Étiologie/Incidence
Le prolapsus stomial est le télescopage de l’intestin à travers la stomie (Colwell & Beitz, 2007). Le prolapsus de la stomie peut se produire pour un certain nombre de raisons : une pression abdominale accrue, l’obésité, l’ouverture stomale dans la paroi abdominale est trop grande, ou la stomie a été créée à l’extérieur du muscle droit (Weideman et al., 2012).
Toutes les stomies sont sujettes au prolapsus, et les rapports d’incidence varient. Le prolapsus de la stomie est souvent observé dans les colostomies à anse, et le membre distal est principalement concerné (Shellito, 1998 ; Gordon et al., 1998). Cheung (1995) a rapporté que 6,8% ont développé un prolapsus dans 156 colostomies end-sigmoïdes. Dans une étude portant sur 130 sujets ayant subi une colostomie terminale sur une période de 6 ans, 4% ont présenté un prolapsus de la stomie (Porter et al., 1989). Le prolapsus de la stomie est souvent observé chez les enfants (Franchini et al., 1983 ; Steinau et al., 2001). Dans une étude portant sur 144 nourrissons atteints de malformations anorectales, l’incidence du prolapsus stomal était plus élevée chez ceux qui avaient une colostomie à anse que chez ceux qui avaient une colostomie divisée, soit 17,8 % et 2,8 %, respectivement (p = 0,005) (Oda et al., 2014). Chen et al. (2013) ont réalisé une méta-analyse incluant cinq essais contrôlés randomisés et sept études non randomisées avec 1 687 patients au total comparant les résultats des iléostomies temporaires par rapport aux colostomies temporaires. Ils ont constaté une incidence plus faible de prolapsus de la stomie chez les patients ayant subi une iléostomie temporaire par rapport aux patients ayant subi une colostomie temporaire, tant dans les essais contrôlés randomisés que dans les essais non randomisés (RR 0,15, IC 95 % : 0,04 à 0,48, p = 0,001 et RR 0,26, IC 95 % : 0,10 à 0,67, p = 0,005, respectivement) (Chen et al., 2013). Dans une revue systématique de la littérature relative aux complications de stomie après une cystectomie radicale et des dérivations par conduit iléal, un prolapsus stomal a été identifié dans 1,5 % à 8 % à une moyenne de 2 ans après la chirurgie (Szymanski et al., 2010). Il a été rapporté que jusqu’à 50% des patients présentant un prolapsus de colostomie avaient également une hernie parastomale (Kim & Kumar, 2006).
Présentation
Une stomie prolabée peut se présenter à différents degrés de sévérité et de longueur de saillie stomale (Fig. 16-5). La longueur de la stomie prolabée orientera la prise en charge. Plus la longueur du prolapsus est importante, plus la probabilité d’œdème stomal, de traumatisme et d’ischémie est élevée. Au fur et à mesure que la stomie devient œdémateuse et dépendante, elle prend une couleur rouge foncé (vasodilatation). Avec un prolapsus très proéminent (5 à 13 pouces), la stomie est susceptible de subir un traumatisme. Il faut éviter toute friction, lacération ou pression sur la stomie. Dans des situations extrêmes, l’approvisionnement en sang de la stomie peut être compromis et une ischémie stomale peut se produire.
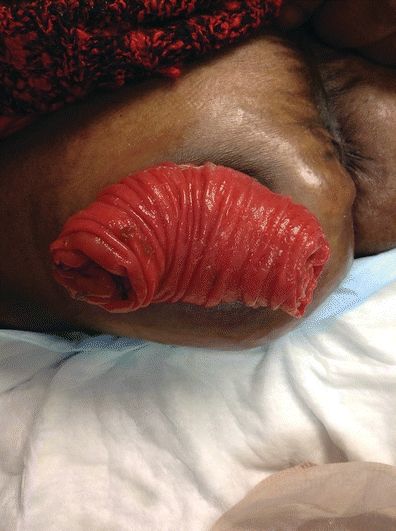
FIGURE 16-5. Prolapsus stomal.
.