Les kératoses actiniques peuvent rester inchangées, se résorber spontanément ou évoluer vers un carcinome épidermoïde invasif. Le sort d’une kératose actinique donnée est impossible à prévoir. Bien que le risque de progression d’une kératose actinique vers un carcinome épidermoïde invasif soit faible (au maximum environ 10 %), un patient peut présenter de nombreuses lésions, et le risque de progression devient alors significatif. En outre, les kératoses actiniques peuvent être cliniquement impossibles à distinguer de tumeurs cutanées malignes plus graves, notamment le carcinome épidermoïde et le lentigo malin. La thérapie est généralement bien tolérée et simple ; par conséquent, le traitement de toutes les kératoses actiniques est justifié.
Le traitement approprié est généralement choisi en fonction du nombre de lésions présentes et de l’efficacité du traitement. Les variables supplémentaires à prendre en compte sont la persistance de la ou des lésions, l’âge du patient, les antécédents de cancer de la peau et la tolérance de la modalité de traitement. Le traitement se compose de deux grandes catégories : la destruction chirurgicale de la lésion et le traitement médical. La prise en charge médicale commence par l’éducation du patient pour qu’il limite son exposition au soleil. Les patients doivent être avertis d’éviter autant que possible l’exposition au soleil entre 10 heures et 15 heures. Ils doivent également porter quotidiennement des écrans solaires adéquats et des vêtements de protection.
La thérapie médicale a l’avantage de pouvoir traiter de grandes zones avec de nombreuses lésions. Les inconvénients des thérapies médicales incluent des traitements longs accompagnés d’irritations et d’inconfort. La Food and Drug Administration (FDA) américaine a approuvé six médicaments pour le traitement des kératoses actiniques. Il s’agit du 5-fluorouracil (5-FU) topique, de la crème d’imiquimod à 5 % et à 3,75 %, du gel de diclofénac topique, du mébutate d’ingénol, de la tirbanibuline topique et de la PDT avec l’acide delta-aminolévulinique topique.
5-Fluorouracil
La plus grande expérience en matière de traitement topique des kératoses actiniques concerne le 5-FU, connu pour inhiber la thymidylate synthétase et provoquer la mort cellulaire des cellules en prolifération active. Plusieurs formulations sont disponibles, notamment une crème ou solution à 5 %, une solution à 2 %, une crème ou solution à 1 % et, plus récemment, une crème micronisée à 0,5 %. Bien que peu étudiée, l’efficacité entre les différentes formulations ne semble pas différer de manière significative.
La formulation la plus populaire est la crème à 5%, qui est appliquée deux fois par jour pendant 1 mois. Pendant la phase de traitement, les lésions deviennent de plus en plus érythémateuses et provoquent une gêne ; de petites lésions subcliniques deviennent visibles. Ce traitement peut être temporairement défigurant, avec des ulcérations érythémateuses et la formation de croûtes. Cependant, si le patient termine le traitement, les lésions guérissent généralement dans les 2 semaines suivant l’arrêt du traitement, le teint est lisse et les kératoses actiniques sont améliorées.
La crème micronisée à 0,5% a été développée pour augmenter la tolérance car l’inflammation et l’inconfort peuvent être un facteur limitant l’utilisation du 5-FU topique. La crème micronisée à 0,5 % est appliquée une fois par jour pendant un mois.
L’utilisation de la crème micronisée à 0,5 % une semaine avant la cryochirurgie a également permis d’obtenir une disparition complète des lésions chez un plus grand nombre de patients par rapport à la cryochirurgie seule (32,4 % et 15 %, respectivement). Notez les images ci-dessous.
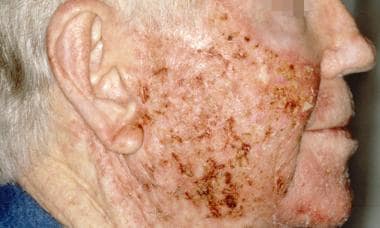 Kératose actinique pendant le traitement avec le 5-fluorouracil topique. Avec l’aimable autorisation de Hon Pak, MD.
Kératose actinique pendant le traitement avec le 5-fluorouracil topique. Avec l’aimable autorisation de Hon Pak, MD. 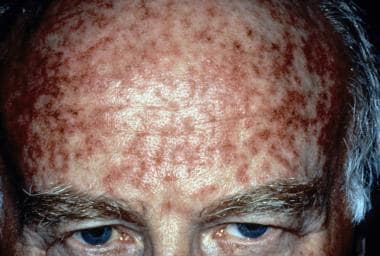 Kératose actinique juste après le traitement avec le 5-fluorouracile topique. Avec l’aimable autorisation de Hon Pak, MD.
Kératose actinique juste après le traitement avec le 5-fluorouracile topique. Avec l’aimable autorisation de Hon Pak, MD. Imiquimod
L’miquimod est un médicament topique qui régule à la hausse une variété de cytokines qui, à leur tour, invoquent une réponse immunitaire non spécifique (interférons, cellules tueuses naturelles) et une réponse immunitaire spécifique (cellules T). Il est appliqué 2 à 3 fois par semaine pendant une période pouvant aller jusqu’à 4 mois, bien qu’un mois suffise généralement. La réaction au médicament est idiosyncratique, certains patients réagissant à peine et d’autres développant une inflammation marquée. Des lésions subcliniques jusqu’alors non appréciées peuvent s’enflammer pendant le traitement. Chez les patients présentant une réponse inflammatoire vive, la posologie est réduite à deux fois, voire une fois par semaine, avec une préservation de l’efficacité thérapeutique mais une tolérance accrue.
Deux nouvelles formulations d’imiquimod (2,5 % et 3,75 %) ont été étudiées et se sont révélées efficaces pour éliminer les kératoses actiniques (25 % et 34 % de clairance, respectivement), avec un schéma posologique quotidien plus intuitif. Bien qu’elles ne soient pas aussi efficaces que l’imiquimod à 5 %, les nouvelles formulations provoquent moins d’irritation, ce qui favorise une meilleure observance. Des preuves expérimentales suggèrent que les patients peuvent développer une mémoire des cellules T après un traitement avec ce médicament et donc être moins susceptibles de développer de nouvelles kératoses actiniques à l’avenir. La crème Imiquimod 5% s’est également avérée sûre et efficace chez les patients en transplantation.
Le mebutate d’ingénol topique
Le gel de mebutate d’ingénol (Picato) a été approuvé par la FDA pour la kératose actinique en janvier 2012 en tant que traitement de 2 à 3 jours. Le dosage pour la kératose actinique diffère en fonction du site d’application. Le gel à 0,015 % est utilisé pour une application sur le visage ou le cuir chevelu pendant 3 jours consécutifs, tandis que le gel à 0,05 % est utilisé pour une application sur le tronc ou les extrémités pendant 2 jours consécutifs.
Quatre études multicentriques, randomisées et en double aveugle ont montré que le gel de mébutate d’ingénol appliqué par voie topique pendant 2 à 3 jours est efficace pour le traitement sur le terrain des kératoses actiniques. Les études ont rapporté des effets indésirables qui étaient généralement d’intensité légère à modérée et qui se sont résolus sans séquelles. Une étude de phase III randomisée en double aveugle a montré un bénéfice à long terme du gel de mébutate d’ingénol 0,015% pour le traitement initial et le traitement de suivi. Une analyse posthoc des résultats rapportés par les patients des essais de phase III utilisant le gel de mébutate d’ingénol pour la kératose actinique a révélé que le traitement avec ce gel améliorait la qualité de vie des patients et la satisfaction du traitement, en raison de degrés plus élevés de clairance des lésions.
Bien qu’un mécanisme d’action précis n’ait pas été défini, un double mécanisme d’action a été décrit par Rosen et al. Ce double mécanisme comprend (1) une nécrose rapide des lésions par gonflement des mitochondries et perturbation de la membrane et (2) une cytotoxicité cellulaire spécifique dépendante des anticorps, médiée par les neutrophiles, par des anticorps produits par des cellules B qui se lient à des antigènes sur les cellules épidermiques dysplasiques.
Une étude de suivi confirme ces résultats.
Jim On et al ont étudié l’hypothèse selon laquelle le gel de mébutate d’ingénol cible la mort cellulaire dans les kératinocytes en prolifération par rapport à la peau saine en étudiant le score de réaction cutanée locale (LSR) après deux cycles de traitement. L’étude a porté sur 20 participants présentant des kératoses actiniques sur le visage et le cuir chevelu qui ont appliqué le gel à 0,015 % une fois par jour pendant 3 jours en deux cycles séquentiels de 4 semaines. L’étude a révélé que le score composite LSR était significativement plus faible au cours du deuxième cycle, suggérant ainsi que le gel de mébutate d’ingénol fournit une thérapie ciblée des kératoses actiniques par rapport à une dose cumulative.
En janvier 2020, par mesure de précaution, l’Agence européenne des médicaments (EMA) a suspendu l’autorisation de mise sur le marché du mebutate d’ingénol (Picato) et a recommandé aux patients de cesser d’utiliser ce médicament. L’EMA a pris note d’un essai qui a comparé l’imiquimod et le mébutate d’ingénol et a constaté que le cancer de la peau était plus fréquent dans les zones traitées avec le mébutate d’ingénol par rapport à l’imiquimod. L’EMA note que des traitements alternatifs sont disponibles. La Food and Drug Administration américaine enquête mais n’a pas formulé la recommandation de suspendre l’utilisation.
Le gel topique de diclofénac sodique 3%
Le gel topique de diclofénac sodique 3% est un anti-inflammatoire non stéroïdien approuvé par la FDA pour le traitement de la kératose actinique. Son mécanisme d’action contre les kératoses actiniques est inconnu. Il s’agit d’un traitement efficace lorsqu’il est appliqué deux fois par jour pendant 3 mois. Un traitement plus court est nettement moins efficace. Son principal avantage est qu’il ne produit que peu ou pas d’inflammation et qu’il est donc très bien toléré. Il a également été démontré que le traitement au diclofénac après la cryochirurgie produit une disparition complète des lésions chez un nombre plus élevé de patients par rapport à la cryochirurgie seule (64 % contre 32 %, respectivement).
Tirbanibuline topique
La tirbanibuline topique est un nouvel inhibiteur de microtubules approuvé par la FDA en décembre 2020 pour le traitement de la kératose actinique.
L’approbation était basée sur deux essais cliniques de phase III (AK003 et AK004) qui ont évalué la sécurité et l’efficacité de la tirbanibuline topique chez des adultes (N=702) atteints de kératose actinique du visage ou du cuir chevelu. Le groupe traité par la tirbanibuline a obtenu un pourcentage plus élevé de clairance complète de la kératose actinique au jour 57 (AK003 et AK004 ) et de clairance partielle par rapport au placebo dans les deux essais (AK003 et AK004 ).
Traitement photodynamique
La PDT utilise un composé photosensibilisant qui s’accumule préférentiellement dans les cellules de la kératose actinique, où il peut être activé par la longueur d’onde appropriée de la lumière. L’acide delta-aminolévulinique est un composant de la voie de biosynthèse de l’hème qui s’accumule préférentiellement dans les cellules dysplasiques. Une fois dans ces cellules, il est converti par voie enzymatique en protoporphyrine IX, un puissant photosensibilisateur. Avec l’exposition à la lumière d’une longueur d’onde appropriée, des radicaux libres d’oxygène sont générés et la mort cellulaire en résulte.
Les patients ressentent une douleur, d’ampleur similaire à celle résultant du 5-FU topique, dans les zones traitées. Les lésions traitées peuvent devenir érythémateuses et croûtées. Un traitement par TPD semble être aussi efficace qu’un traitement topique au 5-FU.
Une méta-analyse et une revue systématique récentes ont évalué l’efficacité de la TPD par rapport à la cryothérapie et ont montré que la TPD avait 14% de chances en plus de faire disparaître complètement les lésions à 3 mois pour les kératoses actiniques fines du visage et du cuir chevelu par rapport à la cryothérapie.
Les patients immunodéprimés peuvent également bénéficier de la PDT dans la prévention des cancers cutanés autres que le mélanome.
Lorsqu’elle est utilisée avec des sources de lumière qui ont un avantage cosmétique par elles-mêmes, comme le laser à colorant pulsé ou les dispositifs de lumière pulsée intense, un avantage cosmétique peut être observé de l’utilisation de la PDT topique au-delà de celui de l’éradication de la kératose actinique. Par rapport à d’autres options thérapeutiques destructrices telles que la cryothérapie, la PDT peut offrir de meilleurs résultats cosmétiques et une plus grande préférence des patients.
Un paramètre inconnu dans l’utilisation de la PDT topique est le temps d’incubation optimal après l’application de l’acide aminolévulinique topique avant l’exposition à la lumière. Un deuxième paramètre inconnu est la source de lumière optimale à utiliser pour ce traitement. Des études en cours se penchent sur ces questions.
Un autre agent photosensibilisant approuvé dans l’utilisation de la PDT est le méthyl-5-aminolaevulinate (MAL). Les études comparatives entre l’ALA et le MAL ne sont pas actuellement déterminantes. Une étude portant sur l’efficacité clinique de la TPD à l’ALA par rapport à la TPD au MAL dans le traitement de la kératose actinique, de la maladie de Bowen, du carcinome basocellulaire nodulaire et du carcinome basocellulaire superficiel a révélé qu’il n’y avait pas de différences statistiquement significatives dans les résultats du traitement avec l’un ou l’autre de ces agents. Cependant, un essai randomisé, multicentrique, en aveugle, contrôlé par placebo, comparant l’efficacité du BF-200 ALA à celle de la crème MAL dans le traitement des lésions de kératoses actiniques a démontré que la PDT avec le BF-200 ALA était supérieure à la crème MAL en ce qui concerne la disparition complète des lésions par les patients. Des études de suivi à six et douze mois ont confirmé l’efficacité de la TPD avec le BF-200 ALA et les taux de récurrence des lésions plus faibles avec le traitement au BF-200 ALA qu’avec le traitement au MAL. Au-delà de la clairance des lésions, la PDT au MAL s’est avérée moins douloureuse par rapport à la PDT à l’ALA dans une étude rétrospective monocentrique portant sur 173 patients.