Quasi tutti gli esperti lo raccomandano. E tutti la prendono. Ma cosa succede se la stiamo usando in modo sbagliato? E se i nostri integratori di vitamina D non ci stessero aiutando per niente?
Se la spia dell’olio della tua auto si accendesse una volta alla settimana… e ogni volta che controlli l’olio, è basso… cosa faresti? Riempiresti il serbatoio dell’olio (di nuovo)? Fareste del vostro meglio per dimenticarvene?
O cerchereste di capire la causa? Perché la spia dell’olio continuava ad accendersi? Perché l’olio era basso?
Se sei intelligente, porti l’auto dal meccanico. Dove impari che l’olio basso è solo un sintomo. Lì, il meccanico cerca il vero problema.
Perché, allora, non adottiamo lo stesso approccio con la nostra salute? Con i nostri integratori?
Perché la vitamina D è bassa?
La ricerca degli ultimi anni ha indicato che una grande percentuale della popolazione mondiale è povera di vitamina D. Tuttavia, la risposta a questo è piuttosto strana.
Gli operatori sanitari di solito testano i livelli di vitamina D di un paziente e notano che sono bassi.
Allora prescrive un integratore di vitamina D.
Il paziente si ripresenta qualche mese dopo e la vitamina D è ancora bassa.
Allora il medico aumenta l’integratore.
Interessante, pochissimi professionisti si chiedono: perché il “serbatoio di vitamina D” di questa persona sta perdendo?
La risposta potrebbe sorprenderti.
Risparmia fino al 30% sul miglior programma di educazione alimentare del settore
Ottieni una comprensione più profonda della nutrizione, l’autorità per allenarla e la capacità di trasformare questa conoscenza in una fiorente pratica di allenamento.
Per saperne di più

D sta per carenza
Nell’ultimo decennio, la vitamina D è emersa come una specie di integratore miracoloso, studiato più di qualsiasi altra vitamina nel XXI secolo.
Centinaia di studi di ricerca suggeriscono che la vitamina D può aiutare a prevenire tutto, dall’osteoporosi ai disturbi autoimmuni, alle malattie cardiovascolari, al cancro e molto altro ancora.
Influisce sul recupero e sulla composizione del corpo, e sull’influenza dei nostri geni. Alcuni hanno anche suggerito che la carenza di vitamina D potrebbe causare l’obesità.
Nel frattempo, le statistiche suggeriscono che tra il 40-50% degli adulti e dei bambini altrimenti sani non hanno abbastanza vitamina D.
In effetti, gli ultimi anni hanno visto un aumento mondiale del rachitismo, una carenza di vitamina D di solito vista nei bambini malnutriti – anche nei paesi industrializzati!
La buona notizia: gli operatori sanitari sono consapevoli di questa ricerca e dei rischi associati a bassi livelli di vitamina D.
Quello che è potenzialmente più preoccupante è la loro risposta.
Molti medici prescrivono abitualmente alti livelli di integratori di vitamina D, con dosi che vanno da 2000-10.000 UI (unità internazionali) al giorno, fino a 50.000 UI a settimana, e talvolta più.
La vitamina D ovviamente supporta la salute umana. Ma perché non stiamo affrontando le ragioni di fondo per cui i nostri livelli di D sono così ordinariamente bassi?
E quanto è sicura la supplementazione di vitamina D a lungo termine e ad alte dosi, in realtà?
Siamo sovra-dose?
Cos’è la vitamina D e come si produce?
Il termine “vitamina D” si riferisce a un gruppo di composti liposolubili che servono come pre-ormoni, o precursori ormonali, della forma attiva della vitamina D, chiamata calcitriolo.
Tra le forme più note di vitamina D c’è la vitamina D3 (colecalciferolo), che si trova nel pesce, nel tuorlo d’uovo e nel formaggio, ed è sintetizzata nella pelle dell’uomo e degli animali.
Un’altra forma comune, la vitamina D2 (ergocalciferolo), è sintetizzata dalle piante, come i funghi, ed è la forma più spesso usata per arricchire alimenti come il latte.
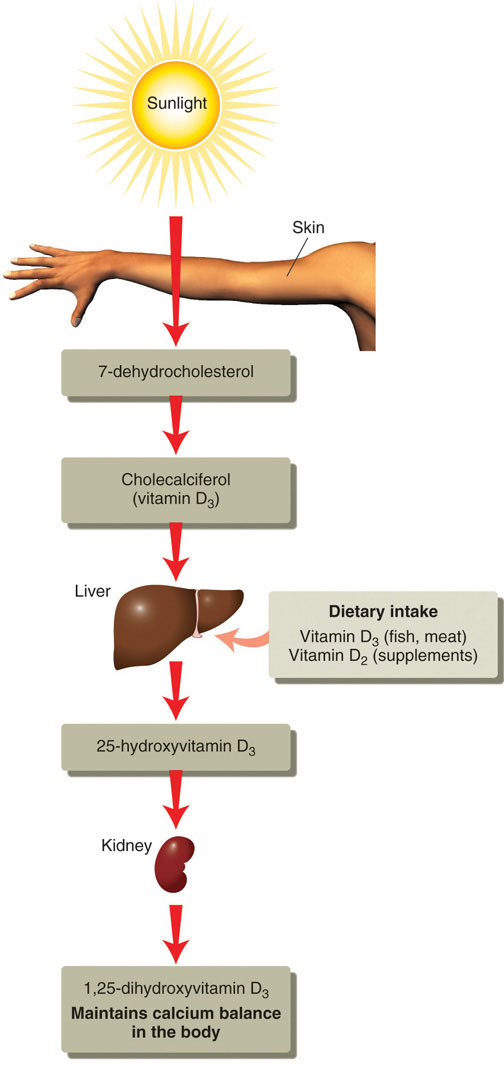
Facciamo la vitamina D nella nostra pelle quando usciamo al sole – più precisamente, quando la nostra pelle è esposta alle radiazioni ultraviolette B (UVB).
Questa forma iniziale di vitamina D, chiamata 7-deidrocolesterolo, viaggia poi verso il fegato, dove viene convertita in un’altra forma leggermente più attiva di vitamina D chiamata 25-idrossivitamina D.
Questa è la forma della vitamina che i medici stanno testando quando cercano la carenza.
Quando la vitamina D lascia il fegato, viaggia verso i reni dove viene convertita ancora una volta nella forma altamente attiva metabolicamente della vitamina D chiamata calcitriolo, o 1,25 diidrossivitamina D.
Questa non è più considerata una vitamina ma piuttosto, un ormone steroideo. (Potresti avere familiarità con altri ormoni steroidei come l’estrogeno, il testosterone e il cortisolo).
Il ruolo della vitamina D nel corpo
Come suggerisce il nome della forma attiva della vitamina D, il calcitriolo, questo micronutriente aiuta a regolare il calcio e altri minerali nel nostro corpo. Il calcitriolo aumenta l’assorbimento del calcio dal cibo nel nostro tratto digestivo.
Se abbiamo bisogno di più calcio, i nostri reni possono produrre più della forma attiva della vitamina D, che aumenta i nostri livelli di calcio aumentando la quantità che assorbiamo dal cibo.
Prima del recente interesse per la vitamina D, si pensava che solo alcuni organi selezionati del nostro corpo avessero recettori per la vitamina D, chiamati recettori della vitamina D, o VDR.
Tuttavia, una recente ricerca suggerisce che quasi ogni cellula del nostro corpo ha dei recettori per la vitamina D, indicando un ruolo molto più potente per questa vitamina di quanto riconosciuto in precedenza.
Queste nuove informazioni ci hanno aiutato a scoprire che la vitamina D influenza anche il nostro sistema immunitario e aiuta nella differenziazione cellulare, nella regolazione della pressione sanguigna, nella secrezione di insulina e altro ancora.
Questo ci riporta alla nostra domanda originale: Cosa significa una carenza di vitamina D? Cosa segnala – in senso più ampio – cosa potrebbe essere andato storto nei nostri processi corporei?
Il dibattito sulla carenza di D
La 25-idrossivitamina D, la forma di vitamina D prodotta in gran parte dal fegato, è generalmente accettata come il marcatore più affidabile per valutare lo stato della vitamina D.
Tuttavia, è qui che finisce l’accordo. Gli scienziati non sono nemmeno d’accordo sull’intervallo di riferimento ottimale per la vitamina D.
La vera carenza di vitamina D – quella che causa anomalie ossee come il rachitismo e l’osteomalacia – si verifica a livelli inferiori a 25 ng/mL nel sangue.
Alcuni ricercatori ritengono che un intervallo più ottimale sia tra 50 e 80 ng/mL. Ma non c’è un consenso universale.
Nel 2010, il National Institute of Health (USA) ha fissato l’indennità dietetica raccomandata per la vitamina D a 600 UI al giorno per neonati, bambini e adulti fino a 70 anni di età. Questo è un aumento rispetto alla loro precedente raccomandazione di 200 UI al giorno.
Mentre questo aumento può sembrare sostanziale, alcune persone sostengono che non va abbastanza lontano e potrebbe essere “disastroso” per la salute.
Lo considereremo più avanti in questo articolo.
Giorni di sole… o no?
Secondo il National Institutes of Health Office of Dietary Supplements, possiamo facilmente soddisfare il fabbisogno di vitamina D del nostro corpo semplicemente prendendo abbastanza sole.
Esporre il 30% della nostra pelle non protetta (cioè non ricoperta di crema solare, non vestita) da cinque a trenta minuti tra le 10 del mattino e le 3 del pomeriggio, tre volte a settimana, dovrebbe bastare.
Ma dato il numero di noi che soffrono di livelli sub-ottimali di vitamina D – anche a latitudini con alta esposizione al sole – bisogna chiedersi se questa raccomandazione sia accurata.
E per quelli di noi che vivono a nord del 49° parallelo – beh, diciamo solo che non esporremo il 30% della nostra pelle non protetta molto spesso in inverno.
Se i tuoi livelli sono bassi, dovresti integrare?

È chiaro che la vitamina D svolge una serie di ruoli importanti nel corpo e che la carenza di vitamina D può farti male.
Alcuni studi suggeriscono che più basso è il livello di vitamina D, più alto è il rischio di mortalità per tutte le cause.
D’altra parte, gli studi indicano anche che il rischio di mortalità generale aumenta effettivamente quando i livelli di vitamina D superano ~40 ng/mL.
E nel complesso, semplicemente non abbiamo prove scientifiche solide sulla sicurezza a lungo termine della supplementazione di vitamina D ad alte dosi.
Forse, prima di iniziare a ingoiare troppe pillole, dobbiamo valutare quello che stiamo facendo. Dopo tutto, la scienza medica si è già sbagliata in passato.
Per comprendere meglio i problemi, esploriamo alcune importanti relazioni tra la vitamina D e altri nutrienti chiave.
Vitamina D e calcio
Un rischio potenziale di una dose troppo alta di vitamina D è la tossicità che causa ipercalcemia, o alti livelli di calcio nel sangue.
Funziona per uccidere i topi. Una forma di rodenticida è essenzialmente una dose tossica di vitamina D – abbastanza per causare la calcificazione dei tessuti molli e uccidere l’animale.
Tuttavia, l’ipercalcemia appare raramente senza dosi sovra-fisiologiche di vitamina D, che nell’uomo sarebbe da qualche parte nel range di 30.000-40.000 UI al giorno.
La maggior parte delle persone che integrano la vitamina D non si avvicinano a questa quantità.
Ancora, questo non significa necessariamente che la dose che stanno prendendo sia sicura.
I livelli di calcio nel corpo sono così strettamente regolati che le anomalie non sempre si mostrano nelle analisi del siero del sangue. Ma possono apparire in altri modi.
Uno di questi è l’ipercalcuria – altrimenti nota come calcoli renali di calcio.
L’ipercalcuria si verifica quando il corpo cerca di liberarsi del calcio in eccesso espellendolo attraverso i reni. Sulla base di questa relazione, alcuni ricercatori suggeriscono che alti livelli di integrazione di vitamina D possono portare a calcoli renali.
Infatti, uno studio ha dimostrato che i residenti delle case di cura che assumevano 5.000 UI di vitamina D per sei mesi mostravano un aumento del rapporto calcio/creatinina urinaria, suggerendo che il calcio in eccesso usciva nelle urine – probabilmente perché ce n’era troppo nel loro corpo.
D’altra parte, un altro studio recente ha trovato che tra i soggetti con livelli di vitamina D che vanno da 20 a 100 ng/mL, non c’era differenza nella comparsa di calcoli renali.
Quindi il verdetto non è chiaro.
Ma i calcoli renali non sono l’unico rischio di troppo calcio.
Se il corpo non riesce a regolare i livelli di calcio, il minerale può depositarsi nei tessuti molli del corpo, comprese le arterie. E purtroppo, alcuni studi suggeriscono che questa è una possibilità reale quando i livelli di vitamina D diventano troppo alti.
Tre studi in particolare hanno dimostrato un aumento della calcificazione arteriosa in modelli animali con una gamma di assunzione di vitamina D.
E altri studi suggeriscono che troppa vitamina D potrebbe anche danneggiare la funzione cardiovascolare umana.
Sai, la semplice possibilità che l’integrazione di vitamina D ad alte dosi possa aumentare i livelli di calcio nei tessuti molli del corpo (ad esempio le arterie) dovrebbe sollevare seri interrogativi sulla pratica di integrare in questo modo.
Soprattutto considerando la prevalenza di malattie cardiache nella nostra società.
A questo punto, potresti essere pronto a gettare il tuo integratore di vitamina D nella spazzatura.
Ma prima di farlo, ancora: Abbiamo davvero bisogno di considerare perché i nostri livelli di vitamina D sembrano così inadeguati che siamo tentati di integrare in primo luogo.
Ricorda: La vitamina D e il calcio esistono in un delicato equilibrio.
Quindi forse, solo forse, i livelli di vitamina D sono bassi perché i livelli di calcio sono già troppo alti.
E attraverso un ciclo di feedback negativo, il corpo sopprime la produzione e/o conversione della vitamina D per minimizzare ulteriori aumenti di calcio.
Perché i nostri livelli di calcio potrebbero essere troppo alti? Le possibilità includono la carenza di magnesio, lo squilibrio del pH, la carenza di proteine, la disfunzione epatica e altro ancora.
In altre parole – forse l’olio è basso perché c’è un problema di fondo, non solo perché l’auto tracima olio.
Diamo un’occhiata più da vicino ad alcune possibili interazioni.

Vitamina D e vitamina K
La “K” in vitamina K viene dal tedesco koagulation. La coagulazione si riferisce al processo di formazione dei coaguli di sangue. Questo dovrebbe suggerirvi che la vitamina K gioca un ruolo cruciale nel percorso di coagulazione del sangue del corpo.
In parole povere, la vitamina K permette al corpo di usare il calcio per svolgere la sua funzione di coagulazione.
Se la vitamina K è bassa, il corpo non può usare il calcio in questo modo, e quindi, non può coagulare.
Oltre al suo ruolo nella coagulazione, la vitamina K aiuta anche a formare e mantenere le nostre ossa e i nostri denti.
Lo fa attivando una proteina specifica chiamata osteocalcina che aiuta il corpo a usare il calcio e a depositarlo al suo posto.
In altre parole, c’è una connessione calcio-vitamina K molto potente in quanto la vitamina K aiuta il corpo a usare correttamente il calcio. E se siamo carenti di vitamina K, i livelli di calcio possono accumularsi e depositarsi nei nostri tessuti molli.
Le persone che sono povere di vitamina K hanno maggiori probabilità di soffrire di aterosclerosi, o calcificazione delle arterie.
E quelle con un alto apporto di vitamina K (specialmente vitamina K2) sembrano avere meno calcificazione delle loro arterie.
In effetti, una ricerca sui ratti ha dimostrato che l’integrazione con la vitamina K2 (ma non la K1) non solo inibisce la calcificazione delle arterie, ma può anche rimuovere il 30-50% del calcio che si è già depositato.
Purtroppo, questo effetto magico non è stato ancora dimostrato negli esseri umani.
Spero che ormai tu possa capire la delicata danza che sta succedendo. La vitamina D aumenta i livelli di calcio nel corpo. La vitamina K aiuta il corpo a utilizzare il calcio.
Quindi, se si dovesse integrare con alte dosi di vitamina D in presenza di una carenza di vitamina K, i risultati a lungo termine potrebbero essere disastrosi.
Vitamina D e magnesio
Il magnesio è un minerale importante coinvolto in oltre 300 processi diversi nel corpo, compresa la capacità di produrre e utilizzare ATP, la principale forma di energia del corpo.
Di questi 300 ruoli, il magnesio aiuta in una manciata di attività legate alla produzione e all’utilizzo della vitamina D. In particolare, sembra modulare la sensibilità dei nostri tessuti alla vitamina D.
Non solo il magnesio gioca un ruolo importante nella corretta attività e funzione della vitamina D, ma aiuta anche a mantenere l’equilibrio del calcio.
Almeno la metà della popolazione non riesce a soddisfare la dose dietetica raccomandata di magnesio. Questo può essere dovuto al fatto che i livelli di magnesio nel suolo sono diminuiti considerevolmente negli ultimi 50 anni, rendendo più difficile soddisfare le nostre esigenze.
Perché il magnesio è utilizzato nel metabolismo della vitamina D, alcuni ricercatori teorizzano che l’integrazione con alti livelli di vitamina D potrebbe causare una carenza di magnesio ancora maggiore in una popolazione già carente.
Interessante, uno studio relativamente recente ha dimostrato una forte correlazione tra magnesio e carenza di vitamina D.
Questo studio ha dimostrato che l’integrazione di magnesio, presa insieme all’integrazione di vitamina D, era più efficace nel correggere una carenza di vitamina D rispetto all’integrazione di vitamina D da sola.
Semplicemente aumentando l’assunzione di magnesio, possiamo diminuire la mortalità legata alla carenza di vitamina D – senza prendere alcuna vitamina D extra.
Ma oltre la relazione della vitamina D con il magnesio è la relazione del magnesio con il calcio. E per certi versi, questi due minerali hanno effetti opposti.
Per esempio, il calcio stimola la contrazione muscolare mentre il magnesio promuove il rilassamento muscolare. Il calcio stimola l’attivazione delle piastrine e la coagulazione, mentre il magnesio le inibisce.
Contrariamente alla credenza popolare, il livello individuale di uno di questi minerali può essere meno importante dell’equilibrio tra i due.
Troppo calcio insieme a una carenza di magnesio potrebbe causare problemi come un aumento dei depositi di calcio nelle arterie. Nel frattempo, aumentare il magnesio può prevenire la calcificazione delle arterie.
Ma cosa succede se sei a corto di magnesio e decidi di integrare la vitamina D?
Ci potrebbero essere molte conseguenze negative, tra cui – hai indovinato – depositi di calcio nelle arterie.
Vitamina D e vitamina A
Oltre alle sue delicate interazioni con calcio e vitamina K, la vitamina D si relaziona anche con la vitamina A nel nostro corpo.
Il termine “vitamina A” si riferisce a un altro gruppo di composti liposolubili che aiutano la crescita e lo sviluppo, la riproduzione, la funzione del sistema immunitario, la vista, la salute della pelle e l’espressione genica.
Perché le vitamine liposolubili possono essere immagazzinate nel corpo, possono raggiungere livelli tossici.
Ecco qualcosa di interessante: Si è scoperto che la vitamina A può prevenire la tossicità della vitamina D, e viceversa.
Questo significa che se sei carente di vitamina A, alte dosi di vitamina D potrebbero causare problemi.
E più basso è il tuo stato di vitamina A, più tossico diventa l’eccesso di vitamina D.
Nel frattempo, alcuni studi suggeriscono che aumentare la vitamina A può ridurre l’accumulo di calcio che tende ad accompagnare livelli più alti di vitamina D.
Potrebbe anche proteggere dagli effetti patologici di calcificazione di un’eccessiva integrazione di vitamina D.

Ecco la linea di fondo – si tratta di equilibrio
A questo punto dovrebbe essere chiaro: in presenza di altre carenze, dovremmo stare attenti a integrare con alte dosi di vitamina D.
Con studi che suggeriscono che fino al 35% della nostra popolazione può essere sub-clinicamente carente di vitamina K, e un corpo di prove crescenti che esplorano l’interazione sinergica tra la vitamina K e la vitamina D con l’omeostasi del calcio, la formazione dell’osso e la calcificazione arteriosa, dobbiamo prendere questo avvertimento seriamente.
In effetti, uno studio suggerisce che l’integrazione di vitamina D può effettivamente contribuire alla carenza di vitamina K (e a sua volta alla perdita ossea e alla calcificazione dei tessuti molli).
I ricercatori hanno raccomandato di integrare le vitamine A e K contemporaneamente alla vitamina D per migliorare l’effetto terapeutico della vitamina D e diminuire i potenziali effetti collaterali indesiderati della vitamina D presa da sola.
Il più preoccupante di questi è l’effetto di troppa vitamina D sulla calcificazione del sistema cardiovascolare.
Le malattie cardiovascolari sono già il killer numero uno nelle nazioni industrializzate. Non abbiamo bisogno di aumentare i rischi di svilupparle.
Prendi la D con cura
Per quanto pensiamo di conoscere il corpo umano, abbiamo ancora molto da imparare.
Per esempio, proprio quando pensavamo di aver capito tutto dell’anatomia umana, è apparso un “nuovo” legamento nel ginocchio.
E quando si tratta di fisiologia umana e biochimica, così come il ruolo che la nutrizione e i singoli nutrienti giocano nel nostro corpo, sappiamo ancora meno.
Il punto di questo articolo non è quello di spaventarvi dagli integratori di vitamina D.
La carenza di vitamina D è un fenomeno reale e un rischio reale per la salute, quindi dobbiamo assicurarci di avere abbastanza di questo importante nutriente.
Al tempo stesso, dobbiamo anche:
- interrogarci sulle possibili conseguenze a lungo termine di un’integrazione di vitamina D ad alte dosi in modo isolato;
- considerare il ruolo di altri nutrienti chiave che lavorano insieme alla vitamina D; e
- cercare sempre la causa sottostante a qualsiasi sintomo di carenza.
Cosa dovresti fare?
Ottieni abbastanza vitamina D… ma non troppa.
Dosi di circa 1.000 UI al giorno – anche fino a 2.000 UI al giorno nei mesi invernali quando non sei esposto a molta luce solare – sono probabilmente sicure. Soprattutto quando sono inclusi altri nutrienti chiave, come la vitamina K, la vitamina A e il magnesio. Puoi assicurarti di averne abbastanza assumendo un multi-vitaminico di qualità.
Evitare il sovradosaggio vitaminico. Mentre è chiaro che la precedente raccomandazione di 200 UI al giorno è probabilmente troppo bassa, fino a quando non saranno completate ricerche più conclusive sull’integrazione a lungo termine di vitamina D ad alte dosi, dovresti evitare di assumerne troppa.
Vai fuori. Sì, non è un sistema perfetto, soprattutto nei mesi invernali. Ma la luce del sole è ancora il modo migliore per il nostro corpo di produrre e regolare la vitamina D.
Supporta il lavoro della vitamina D
Ricorda che altri nutrienti agiscono insieme alla vitamina D. Consuma un’ampia varietà di cibi minimamente lavorati per aiutare a ottenere i colleghi nutrizionali della vitamina D come il magnesio, la vitamina A e la vitamina K.
Mangia le verdure e i cibi fermentati. Le verdure a foglia scura – come il cavolo, gli spinaci o le bietole – sono buone fonti di vitamina K1. Sono anche ricchi di magnesio alimentare. Le verdure fermentate come i crauti insieme alle uova, le carni (specialmente le carni d’organo come il fegato) e i formaggi fermentati/stagionati sono buone fonti di vitamina K2.
Mangia l’arcobaleno. La forma carotenoide della vitamina A si trova in frutta e verdura colorata. Uova, burro, latte intero (come il formaggio) e carni organiche sono anche ottime fonti della forma attiva di retinolo della vitamina A.
Mantieni la tua flora intestinale felice e sana. La conversione della vitamina K avviene nel tratto gastrointestinale. Quindi mangia molti cibi fermentati e fibre prebiotiche, considera un integratore probiotico ed evita gli antibiotici a meno che non sia assolutamente necessario (la ricerca ha scoperto che gli antibiotici ad ampio spettro possono ridurre la produzione di K fino al 75%).
Rivedere tutti i farmaci e gli integratori con il tuo medico e/o farmacista. Molti farmaci, come i corticosteroidi come il Prednisone, i farmaci per la perdita di peso come l’Orlistat, i farmaci che bloccano il colesterolo come le statine, e/o i farmaci per la pressione alta come i diuretici tiazidici possono alterare il delicato equilibrio della regolazione di vitamine e minerali nel corpo. Assicurati di conoscere tutti gli effetti collaterali e le interazioni di tutti i farmaci (o integratori “sani”) che stai prendendo.
Clicca qui per visualizzare le fonti di informazione a cui si fa riferimento in questo articolo.