Eine 84-jährige Frau hatte fünf Episoden von Pneumonie in 4 Monaten. Trotz umfangreicher Komorbiditäten und fortgeschrittenem Alter war ihr Gesundheitszustand gut und das Wiederauftreten schien ungerechtfertigt. Eine ausführliche Voruntersuchung ergab 14 Episoden rechtsseitiger Pneumonien in den 3 vorangegangenen Jahren und eine ergebnislose Untersuchung mit CT des Thorax und Bronchofibroskopie, trotz einiger fibrotischer und atelektasischer Veränderungen im rechten Mittellappen. Ein neues rechtsseitiges Röntgenbild zeigte eine keilförmige Verdichtung, die sich vom Hilum nach anterior und inferior erstreckte, und das CT des Thorax zeigte verschlimmerte Mittellappenanomalien mit Verdickung der Bronchialwand und Segmentatelektase, ohne sichtbare Atemwegsobstruktion. Nachdem eine umfangreiche Abklärung andere Ursachen für die rezidivierende Pneumonie und eine Immunschwäche ausgeschlossen hatte, wurde ein nicht-obstruktives Mittellappensyndrom (MLS) für die wiederholten Episoden der Pneumonie verantwortlich gemacht. Das MLS ist gekennzeichnet durch chronische Hypoventilation und Atelektase des Mittellappens, was Sekretansammlungen, chronische Entzündungen und wiederholte Infektionen begünstigt. Nachdem eine Behandlung mit Bronchodilatatoren und Immunstimulanzien eingeleitet wurde, erlebte der Patient mehrere Monate lang keine Rezidive.
- Rezidivierende Lungenentzündungen sind häufig und haben mehrere mögliche Ursachen. Bei der Untersuchung sollte darauf geachtet werden, ob der Ort der Episoden variiert, was auf eine systemische Erkrankung bzw. eine lokale Anomalie hindeutet.
- Das Mittellappensyndrom (MLS) ist durch eine chronische Hypoventilation des rechten Mittellappens gekennzeichnet, die zu einer Atelektase und Sekretansammlung führt, die manchmal eine rezidivierende Pneumonie verursacht, und sollte daher bei der Differentialdiagnose berücksichtigt werden.
- MLS ist bei Kindern mit Asthma nicht ungewöhnlich, aber bei älteren Menschen trotz altersbedingter Veränderungen der Eigenschaften der Atemwege mit verminderter elastischer Rückfederung und mukoziliärer Clearance recht ungewöhnlich.
SCHLÜSSELWÖRTER
Rezidivierende Pneumonie, Mittellappensyndrom, Mittellappen-Atelektase
INTRODUKTION
Das Mittellappensyndrom (MLS) ist durch eine chronische Hypoventilation des rechten Mittellappens (RML) oder Lingulalappens gekennzeichnet, die zu Atelektase, Sekretansammlung, chronischer Entzündung, respiratorischen Symptomen und wiederkehrenden Infektionen führt. Die Anatomie der Lappenbronchien begünstigt eine vorübergehende Hypoventilation aufgrund einer Entzündung oder Obstruktion. Sie ist bei Kindern mit Asthma relativ häufig, bei älteren Erwachsenen jedoch ungewöhnlich. Wir stellen einen Fall von rezidivierender Pneumonie vor und beschreiben den diagnostischen Weg, der zur Diagnose eines nicht-obstruktiven MLS führt.
CLINICAL CASE
Eine 84-jährige kaukasische Frau wurde wegen einer Pneumonie in die Abteilung für Innere Medizin eingeliefert. Sie erholte sich gut, hatte aber in der Nacht vor ihrer geplanten Entlassung eine offensichtliche Bakteriämie, was neue Bluttests, eine Urinanalyse und eine Röntgenaufnahme des Thorax zur Folge hatte. Alle Ergebnisse waren normal und die Patientin wurde entlassen. Sie kehrte jedoch 5 Tage später mit akutem Lungenödem und ausgedehnter rechtsseitiger Lungenentzündung in Ateminsuffizienz zurück. Dies war die fünfte Episode in den letzten 4 Monaten.
Die Patientin hatte erhebliche Komorbiditäten, darunter eine Herzinsuffizienz aufgrund einer ischämischen Kardiomyopathie, arterielle Hypertonie, Diabetes mellitus Typ 2 und eine chronische Nierenerkrankung. Nichtsdestotrotz war ihr klinischer Status gut, so dass dies einige rote Fahnen auslöste und eine umfangreiche Hintergrunduntersuchung durchgeführt wurde, die 14 Episoden von Lungenentzündung in den vorangegangenen 3 Jahren ergab. Die Patientin hatte sich bereits 18 Monate zuvor einer CT des Thorax und einer Bronchofibroskopie unterzogen. Erstere zeigte eine Atelektase des lateralen Segments der RML mit Unregelmäßigkeiten der entsprechenden Bronchien ohne Verschlussbildung, während letztere keine relevanten Informationen lieferte, da Biopsien, Bronchiallavage, Aspirat und Mikrobiologie alle normal/negativ waren. Der Lungenkollaps wurde als passiv eingestuft, und die Patientin wurde zur kurzfristigen respiratorischen Kinesiotherapie überwiesen. Sie verschlimmerte sich jedoch weiter, wobei die Intervalle zwischen den Episoden immer kürzer wurden.
Die Bildgebung wurde wiederholt. Ein rechtsseitiges Thoraxröntgenbild zeigte eine keilförmige Verdichtung, die sich vom Hilum nach anterior und inferior erstreckte, während das CT des Thorax eine freiliegende Verdickung der RML-Bronchien mit diskreter Bronchiektasie und erheblicher Atelektase des Lappens zeigte. Ein Echokardiogramm zeigte keine Anzeichen einer Endokarditis. Bekannte Ursachen für eine chronische Pneumonie wurden durch serielle Blutkulturen für Mykobakterien und Pilze sowie durch Serologie für Coxiella burnetii, Mycoplasma pneumoniae, Legionella pneumophila, Chlamydophila pneumoniae und Mycobacterium spp. ausgeschlossen. HIV-Infektion, Autoimmunerkrankungen, Komplement- und Immunglobulinmangel wurden ebenfalls ausgeschlossen.
Angesichts der rezidivierenden Pneumonie war der erste Schritt, festzustellen, ob die wiederholten Infektionen auf einen Immundefekt, eine chronische Infektion oder eine morphologische Anomalie zurückzuführen waren. Die rezidivierende Lokalisation legte Letzteres nahe, ebenso wie die Untersuchungen, die eine persistierende Atelektase der RML zeigten, die mit MLS übereinstimmte, und der Ausschluss üblicher chronischer Infektionen und Immundefekte. Die zweite Phase bestand darin, den Typ des MLS zu bestimmen und nach einer behandelbaren Ursache zu suchen. Die Untersuchungen ergaben keinen Hinweis auf eine Obstruktion in Übereinstimmung mit der vorangegangenen Bronchofibroskopie. Eine erneute Bronchofibroskopie wurde angesichts der kurzen Zeit, die verstrichen war, und der vorangegangenen unauffälligen Befunde als unnötig erachtet.
Ein nicht-obstruktives MLS wurde diagnostiziert und Bronchodilatatoren, Mukolytika und Immunstimulanzien wurden mit guter Verträglichkeit eingeleitet. Die Patientin hatte 6 Monate lang keine infektiösen Episoden, bis zu ihrem Tod aus nicht verwandten Ursachen. Trotz ihres kurzen Überlebens verbesserte die Behandlung ihre Lebensqualität erheblich.
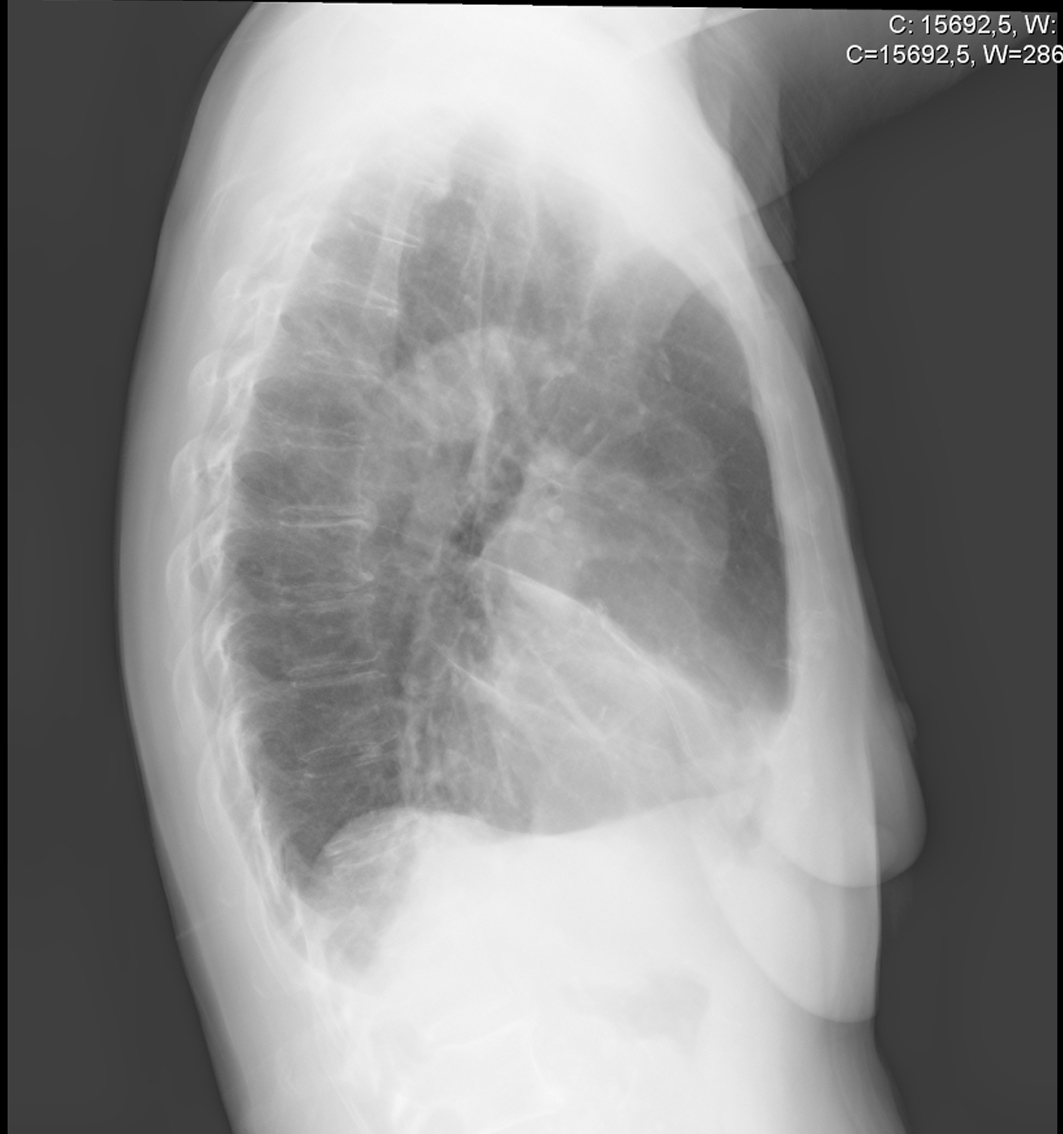
Abbildung 1 (zum Vergrößern klicken)
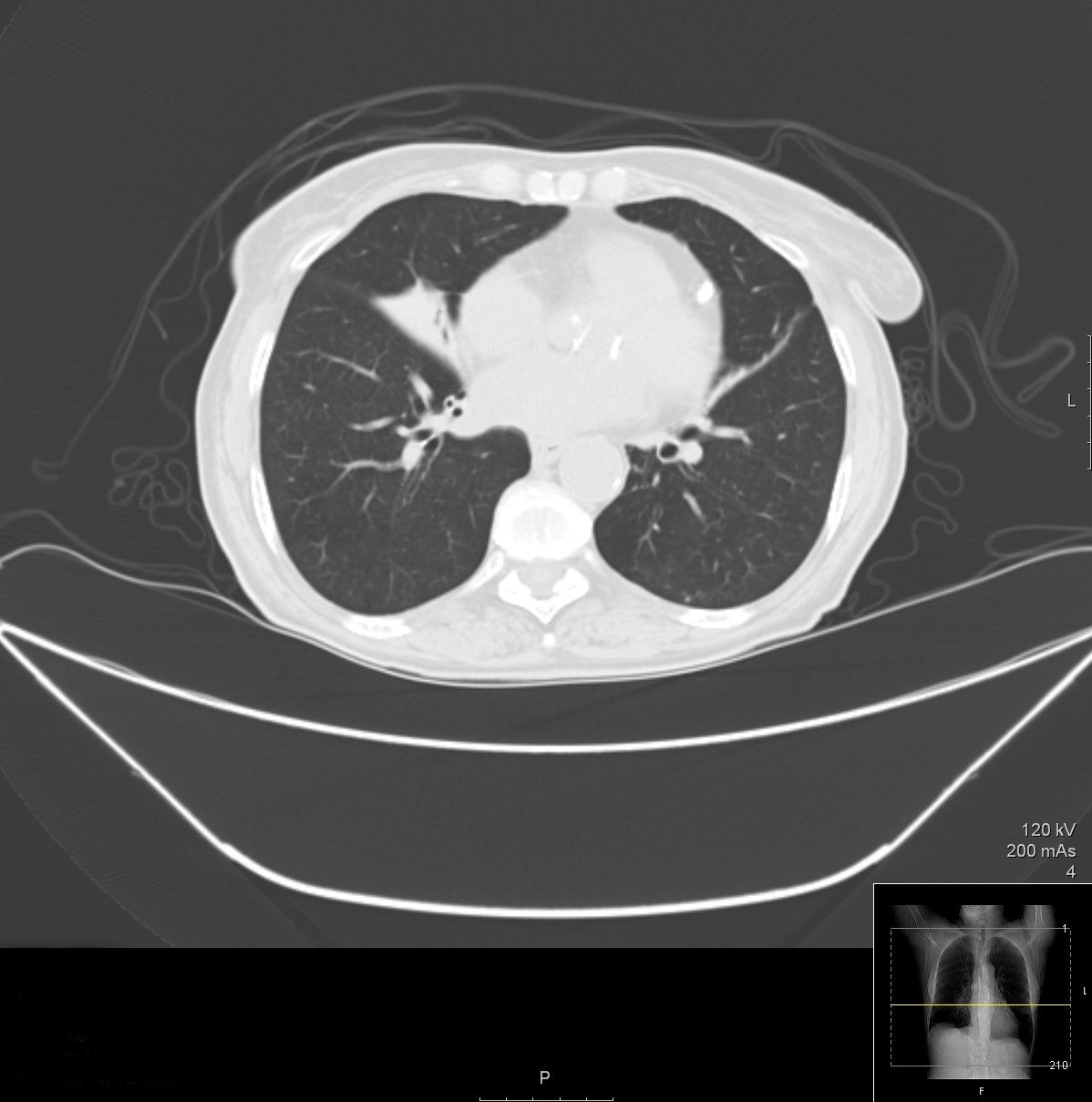
Abbildung 2 (zum Vergrößern klicken)
Abbildung 1. Rechtsseitiges Thorax-Röntgenbild mit typischer keilförmiger Verdichtung, die sich vom Hilum nach anterior und inferior erstreckt
Abbildung 2. CT des Thorax mit Atelektase des Mittellappens und Bronchiektasie
DISKUSSION
Die Abklärung einer rezidivierenden Pneumonie ist komplex und oft mühsam. Der Ausgangspunkt sollte sein, festzustellen, ob sich die Orte der verschiedenen Episoden der Pneumonie unterscheiden. Wenn die Orte gleich sind, ist eine lokalisierte morphologische Anomalie oder eine ungelöste lokale chronische Infektion wahrscheinlich, so dass bildgebende Verfahren wie die CT des Thorax und die Bronchofibroskopie Priorität haben, da sie die Durchgängigkeit der Atemwege klären und eine Obstruktion aufdecken können. Die Bronchofibroskopie ermöglicht die Beurteilung kleiner Läsionen, die im CT nicht sichtbar sind. Von abnormen Massen sollten Biopsien entnommen und Proben zur Erregeridentifizierung gesammelt werden. Lokalisierte chronische Infektionen durch Mycobacterium, Coxiella, Mycoplasma, Actinobacteria und Pilze wie Aspergillus und Histoplasma sollten immer ausgeschlossen werden. Andererseits deuten verschiedene Lokalisationen auf eine systemische Erkrankung hin, die den Patienten schwächt, zum Beispiel eine Immunschwäche oder eine globale Ventilationsstörung wie Asthma. Eine chronische immunsuppressive Medikation muss in Betracht gezogen werden. HIV, Komplement- und Immunglobulinmangel sollten ausgeschlossen werden und der Einfluss von Diabetes, Neoplasien oder Autoimmunerkrankungen muss berücksichtigt werden.
Da in unserem Fall die Lokalisation immer der Mittellappen war, wurde eine morphologische Anomalie vermutet. Das CT des Thorax und die Bronchofibroskopie bestätigten die chronische Hypoventilation und Atelektase des Mittellappens und einige diskrete Bronchiektasen, zeigten aber keine Obstruktionen. Da alle Ursachen einer chronischen pulmonalen Infektion und Immunschwäche ausgeschlossen wurden, wurde die Diagnose eines nicht-obstruktiven MLS gestellt. Ein kompliziertes Zusammenspiel zwischen der Diabetes-Immunsuppression, der Bronchiektasie und den bekannten Veränderungen der RML-Anatomie mit altersbedingten Atemwegsveränderungen wie verminderter Lungen- und Thorax-Compliance, verminderter Atemmuskelkraft und beeinträchtigter mukoziliärer Clearance wurde als Ursache für das späte Pneumonie-Rezidiv bei unserem Patienten angenommen.
MLS wurde erstmals 1948 von Graham et al. als chronischer oder rezidivierender Kollaps des Mittellappens aufgrund von Hypoventilation durch mechanische Obstruktion oder vorübergehende Schleimhautentzündung beschrieben . Physiopathologisch entscheidend sind die eingeschränkte kollaterale Ventilation und die spezifische Anatomie des Bronchus, der schmal, lang und mit einem spitzen Abgangswinkel versehen ist. Es gibt zwei Arten von MLS, obstruktive und nicht-obstruktive, wobei erstere je nach Art der Obstruktion in intrinsisch oder extrinsisch unterteilt wird. Tumore und Vergrößerungen peribronchialer Lymphknoten sind die Hauptursachen des obstruktiven MLS, während vorübergehende Entzündungen und bronchiale Hyperreagibilität das nicht-obstruktive MLS verursachen.
Die häufigsten klinischen Merkmale sind rezidivierender Husten, Dyspnoe, Keuchen, Schüttelfrost, Fieber, Hämoptysen und Pneumonie. Eine typische keilförmige Verdichtung, die sich vom Hilum antero-inferior im seitlichen Thoraxröntgenbild erstreckt, legt die Diagnose nahe. CT des Thorax und Bronchofibroskopie bestätigen die Atelektase des Mittellappens und dienen der Feststellung, ob eine Obstruktion vorliegt, um den Typ des MLS und die entsprechende Ätiologie zu klären.
Die Behandlung ist an den Typ des MLS gebunden. Bei obstruktivem MLS ist eine Operation erforderlich, um die Ursache oder den gesamten Lappen zu entfernen. Bei nicht-obstruktivem MLS wird ein medikamentöser Ansatz bevorzugt, mit bronchienerweiternden und mukolytischen Mitteln, respiratorischer Kinesiotherapie und Immunstimulanzien.
MLS ist eine ungewöhnliche Erkrankung ohne definierte Häufigkeit in der älteren Bevölkerung. Seine Physiopathologie und die Auswirkungen des Alterns auf das Atmungssystem legen nahe, dass es in dieser Population deutlich unterdiagnostiziert ist.