An 84-year-old woman had five episodes of pneumonia in 4 months. Ondanks uitgebreide comorbiditeiten en gevorderde leeftijd was haar gezondheidsstatus goed en leek de recidief niet gerechtvaardigd. Uitgebreid achtergrondonderzoek toonde 14 episoden van rechtszijdige pneumonieën gedurende de 3 voorafgaande jaren en een niet-sluitend onderzoek met CT van de thorax en bronchofibroscopie, ondanks enige fibrotische en atelectasische veranderingen in de rechtermiddenkwab. Een nieuwe röntgenfoto van de rechterzijde toonde een wigvormige dichtheid die zich anterieur en inferieur uitstrekte vanaf het hilum, en CT van de thorax toonde verergerde afwijkingen in de middenkwab met verdikking van de bronchiale wand en atelectase in het segment, zonder enige zichtbare luchtwegobstructie. Nadat uitgebreid onderzoek andere oorzaken van recidiverende pneumonie en immunodeficiëntie had uitgesloten, werd een niet-obstructief middenkwabsyndroom (MLS) verantwoordelijk geacht voor de herhaalde episoden van pneumonie. MLS wordt gekenmerkt door chronische hypoventilatie en atelectase van de middenkwab, waardoor ophoping van secretie, chronische ontsteking en herhaalde infectie worden vergemakkelijkt. Nadat een behandeling met bronchusverwijders en immunostimulantia was ingesteld, had de patiënte gedurende verscheidene maanden geen recidieven meer.
- Recidiverende pneumonie komt vaak voor en heeft verschillende mogelijke oorzaken. Het onderzoek moet zich richten op het al dan niet variëren van de locatie van de episoden, wat respectievelijk een systemische aandoening of een lokale afwijking suggereert.
- Middenkwabsyndroom (MLS) wordt gekenmerkt door chronische hypoventilatie van de rechter middenkwab, resulterend in atelectase en secretieophoping, soms recidiverende pneumonie veroorzakend, en moet daarom in de differentiaaldiagnose worden overwogen.
- MLS is niet ongewoon bij kinderen met astma, maar is vrij ongewoon bij ouderen, ondanks leeftijdsgebonden veranderingen in de kenmerken van de luchtwegen met verminderde elastische terugslag en mucociliaire klaring.
KEYWORDS
Recidiverende pneumonie, middenkwab syndroom, middenkwab atelectase
INLEIDING
Middenkwab syndroom (MLS) wordt gekenmerkt door chronische hypoventilatie van de rechter middenkwab (RML) of lingula kwab, resulterend in atelectase, secretie accumulatie, chronische inflammatie, respiratoire symptomen en recidiverende infectie. De anatomie van de lobaire bronchiën bevordert voorbijgaande hypoventilatie ten gevolge van ontsteking of obstructie. Dit komt relatief vaak voor bij kinderen met astma, maar zelden bij oudere volwassenen. Wij presenteren een geval van recidiverende pneumonie en beschrijven het diagnostische traject dat leidt tot de diagnose niet-obstructieve MLS.
CLINISCHE CASE
Een 84-jarige Kaukasische vrouw werd opgenomen op de afdeling Interne Geneeskunde wegens pneumonie. Zij herstelde goed, maar kreeg de avond voor haar geplande ontslag een duidelijke bacteriëmie, die aanleiding gaf tot nieuw bloedonderzoek, urineonderzoek en een röntgenfoto van de thorax. Alle resultaten waren normaal en de patiënte werd ontslagen. Vijf dagen later keerde zij echter terug met ademhalingsmoeilijkheden, acuut longoedeem en een uitgebreide pneumonie aan de rechterzijde. Dit was de vijfde episode in de laatste 4 maanden.
De patiënte had aanzienlijke comorbiditeiten, waaronder hartfalen als gevolg van ischemische cardiomyopathie, arteriële hypertensie, diabetes mellitus type 2 en chronische nierziekte. Niettemin was haar klinische status goed, dus dit riep enkele rode vlaggen op en er werd een uitgebreid achtergrondonderzoek uitgevoerd, waaruit bleek dat zij in de voorgaande 3 jaar 14 keer een pneumonie had gehad. De patiënte had reeds een CT van de thorax en een bronchofibroscopie ondergaan 18 maanden voordien. De eerste toonde atelectase van het laterale segment van het RML met onregelmatigheid van de corresponderende bronchiën zonder occluderende formatie, terwijl de laatste geen relevante informatie opleverde aangezien biopten, bronchiale lavage, aspiraat en microbiologie alle normaal/negatief waren. De longcollaps werd als passief beschouwd en de patiënte werd doorverwezen voor kortdurende respiratoire kinesitherapie. Ze bleef echter verslechteren, met steeds kortere tussenpozen tussen de episoden.
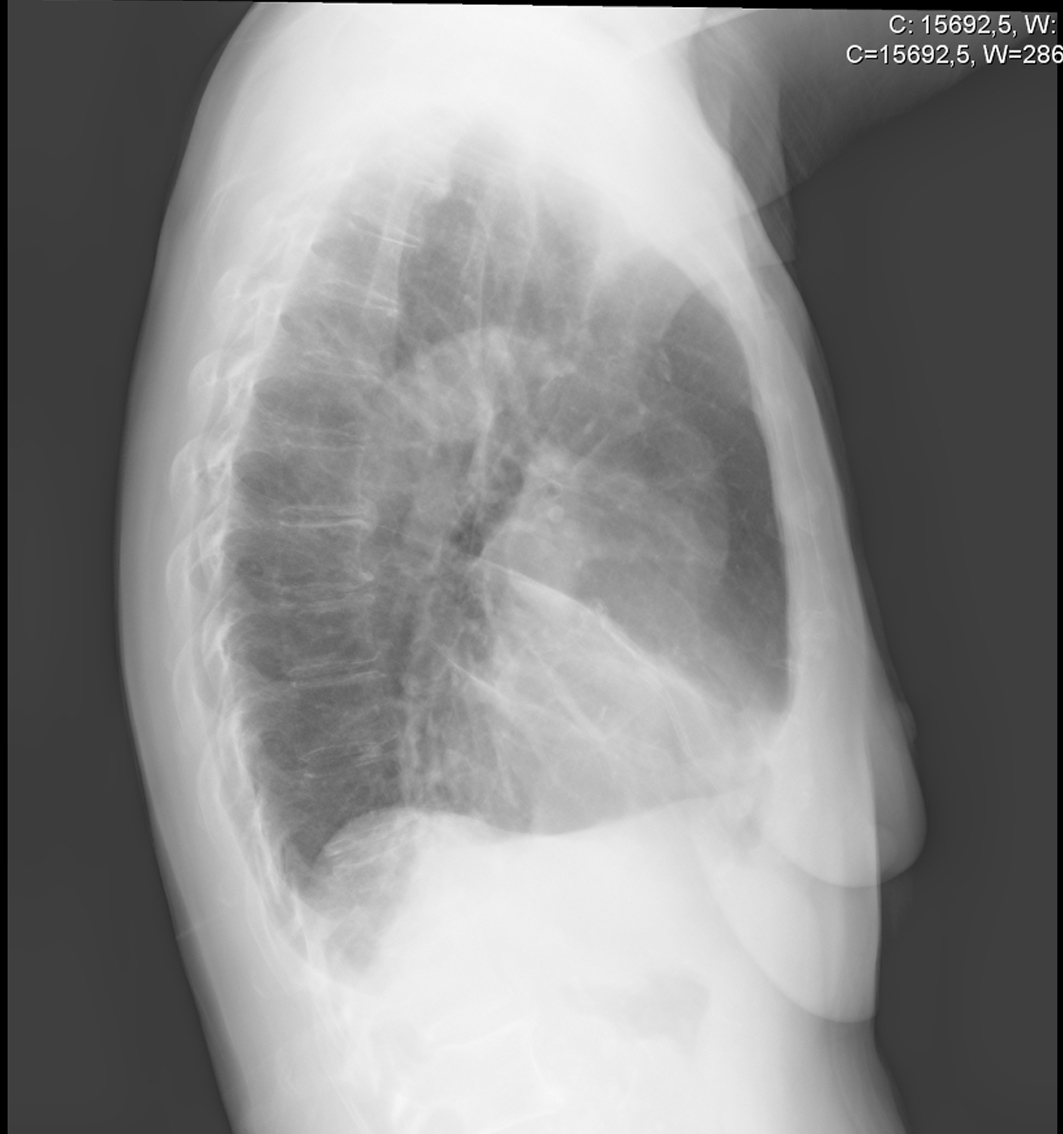
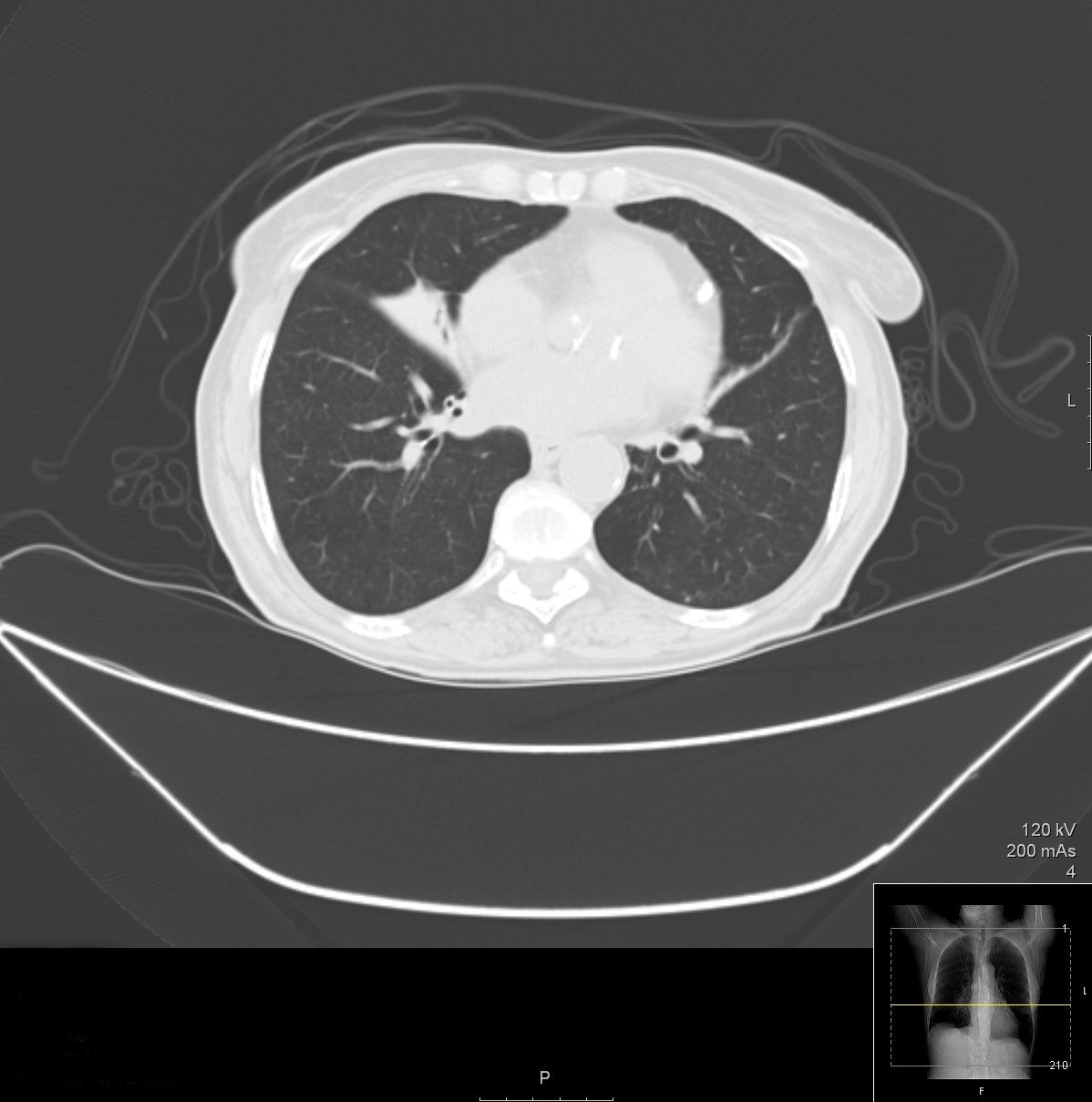
De beeldvorming werd herhaald. Een röntgenfoto van de rechter thorax toonde een wigvormige dichtheid die zich anterieur en inferieur uitstrekte vanaf het hilum, terwijl de CT van de thorax een zichtbare verdikking toonde van de bronchiën van het RML met discrete bronchiëctasieën en aanzienlijke atelectasie van de kwab. Een echocardiogram toonde geen tekenen van endocarditis. Bekende oorzaken van chronische longontsteking werden uitgesloten door seriële bloedkweken voor mycobacteriën en schimmels, en serologie voor Coxiella burnetii, Mycoplasma pneumoniae, Legionella pneumophila, Chlamydophila pneumoniae en Mycobacterium spp. HIV-infectie, auto-immuunziekten, complement- en immunoglobulinedeficiënties werden ook uitgesloten.
In het licht van de recidiverende longontsteking was de eerste stap om te bepalen of de herhaalde infecties te wijten waren aan immunodeficiëntie, chronische infectie of morfologische abnormaliteit. De recidiverende locatie suggereerde het laatste, evenals de onderzoeken die persisterende atelectase van het RML aantoonden, consistent met MLS, en de uitsluiting van gewone chronische infecties en immunodeficiënties. De tweede fase bestond uit het bepalen van het type MLS en het zoeken naar een behandelbare oorzaak. De onderzoeken wezen niet op een obstructie in overeenstemming met de vorige bronchofibroscopie. Een nieuwe bronchofibroscopie werd onnodig geacht gezien de korte tijd die was verstreken en de eerdere onopvallende bevindingen.
Niet-obstructieve MLS werd gediagnosticeerd en bronchodilatatoren, mucolytica en immunostimulantia werden gestart, met goede verdraagbaarheid. De patiënte had geen infectie episodes gedurende 6 maanden, tot haar dood door een niet gerelateerde oorzaak. Ondanks haar korte overleving verbeterde de behandeling haar kwaliteit van leven aanzienlijk.
Figuur 1 (klik om te vergroten)
Figuur 2 (klik om te vergroten)
Figuur 1. Röntgenfoto van de rechterzijde van de thorax, waarop de typische wigvormige dichtheid te zien is die zich anterieur en inferieur van het hilum uitstrekt
Figuur 2. CT van de thorax toont atelectase in de middenkwab en bronchiectase
DISCUSSIE
Het onderzoek van recidiverende pneumonie is complex en vaak problematisch. Het uitgangspunt moet zijn om vast te stellen of de locaties van de verschillende episoden van pneumonie verschillen. Als de locaties hetzelfde zijn, is een lokale morfologische afwijking of een onopgeloste lokale chronische infectie waarschijnlijk, waardoor beeldvorming zoals CT van de thorax en bronchofibroscopie een prioriteit zijn, omdat deze de luchtwegopening kunnen verduidelijken en een obstructie aan het licht kunnen brengen. Bronchofibroscopie maakt evaluatie mogelijk van kleine laesies die op CT niet zichtbaar zijn. Van abnormale massa’s moeten biopsieën worden genomen en monsters worden verzameld voor identificatie van de ziekteverwekker. Lokale chronische infecties door Mycobacterium, Coxiella, Mycoplasma, Actinobacteria en schimmels zoals Aspergillus en Histoplasma, moeten altijd worden uitgesloten. Anderzijds wijzen verschillende locaties op een systemische aandoening die de patiënt verzwakt, bijvoorbeeld immunodeficiëntie of een globale ventilatiestoornis zoals astma. Er moet rekening worden gehouden met chronische immunosuppressieve medicatie. HIV, complement en immunoglobuline deficiënties moeten worden uitgesloten en er moet rekening worden gehouden met het effect van diabetes, neoplasie of auto-immuunziekten.
In ons geval, omdat de lokalisatie steeds de middenkwab was, werd een morfologische afwijking vermoed. De CT van de thorax en bronchofibroscopie bevestigden de chronische hypoventilatie en atelectase van de middenkwab en enkele discrete bronchiëctasieën, maar onthulden geen obstructies. Aangezien alle oorzaken van chronische pulmonale infectie en immunodeficiëntie waren uitgesloten, werd de diagnose niet-obstructieve MLS gesteld. Een ingewikkelde interactie tussen de diabetes immunosuppressie, bronchiectase en de bekende veranderingen in de RML anatomie met leeftijdsgeïnduceerde luchtwegveranderingen zoals verminderde compliance van long en thorax, verminderde respiratoire spierkracht en verminderde mucociliaire klaring, werd geacht de oorzaak te zijn van de recidiverende longontsteking laat in het leven van onze patiënt.
MLS werd voor het eerst beschreven in 1948 door Graham et al. als een chronische of recidiverende collaps van de middenkwab als gevolg van hypoventilatie door mechanische obstructie of voorbijgaande mucosale ontsteking . Beperkte collaterale ventilatie en de specifieke anatomie van de bronchus, die smal en lang is en een scherpe opstijghoek heeft, zijn fysiopathologisch doorslaggevend. Er zijn twee soorten MLS, obstructieve en niet-obstructieve, waarbij de eerste onderverdeeld is in intrinsiek of extrinsiek, naar gelang van de aard van de obstructie. Tumoren en vergroting van peribronchiale lymfklieren zijn de voornaamste oorzaken van obstructieve MLS, terwijl voorbijgaande ontsteking en bronchiale hyperresponsiviteit niet-obstructieve MLS veroorzaken.
De meest frequente klinische kenmerken zijn recidiverende hoest, dyspneu, piepende ademhaling, koude rillingen, koorts, hemoptoë en pneumonie. Een typische wigvormige dichtheid die zich antero-inferieur van het hilum uitstrekt op de laterale thoraxfoto suggereert de diagnose. CT van de thorax en bronchofibroscopie bevestigen de atelectase van de middenkwab en worden gebruikt om vast te stellen of er een obstructie is, waardoor het type MLS en de bijbehorende etiologie duidelijk worden.
De behandeling is gekoppeld aan het type MLS. Bij obstructieve MLS is een operatie nodig om de oorzaak of de gehele kwab te verwijderen. Bij niet-obstructieve MLS heeft een medische benadering de voorkeur, met bronchodilaterende en mucolytische middelen, respiratoire kinesiotherapie en immunostimulantia.
MLS is een ongewone aandoening zonder gedefinieerde frequentie in de oudere bevolking. De fysiopathologie en de effecten van veroudering op het ademhalingssysteem suggereren dat het aanzienlijk ondergediagnosticeerd is in deze populatie.