Los nuevos criterios dividen la enfermedad en tres etapas.
Los médicos adoptan un doble enfoque para diagnosticar la enfermedad de Alzheimer. En primer lugar, hacen preguntas a los pacientes y quizás les hacen rellenar uno de los cuestionarios estandarizados que se utilizan para evaluar la memoria y otras partes del pensamiento. El propósito es evaluar los problemas cognitivos de las personas para ver si lo que están experimentando es consistente con el Alzheimer. El olvido unido a un comportamiento social anormal, por ejemplo, podría indicar una enfermedad cerebral diferente. Y los problemas leves con la memoria a corto plazo podrían atribuirse al envejecimiento normal.
En segundo lugar, los médicos pedirán varias pruebas para descartar otras condiciones que puedan afectar al funcionamiento mental. Los escáneres cerebrales por TC o RMN o los análisis de sangre que puedan realizarse forman parte de este proceso de eliminación.
No existe una prueba directa para el Alzheimer, o para el riesgo de desarrollarlo, del modo en que, por ejemplo, puede utilizarse un análisis de azúcar en sangre para evaluar si alguien tiene diabetes o prediabetes (una vulnerabilidad a contraer diabetes).
Nuevos criterios de diagnóstico
Las directrices para diagnosticar el Alzheimer que se publicaron en abril de 2011 pueden acabar cambiando este enfoque para diagnosticar el Alzheimer. Las directrices fueron redactadas por tres grupos de académicos y representantes de la industria seleccionados por el Instituto Nacional del Envejecimiento, que forma parte de los Institutos Nacionales de Salud, y la Asociación de Alzheimer, un grupo de defensa con sede en Chicago. Crean un nuevo esquema para la enfermedad, dividiéndola en tres fases: una etapa «preclínica», en la que no hay síntomas pero se han producido cambios en el cerebro que podrían dar lugar a síntomas más adelante; una etapa de «deterioro cognitivo leve», en la que empiezan a aflorar déficits en el pensamiento (sobre todo dificultades para aprender y retener nueva información), pero las personas siguen siendo capaces de llevar una vida relativamente normal; y, por último, la demencia causada por la enfermedad de Alzheimer.
La fase preclínica se desarrolló con fines de investigación y no pretende promover la detección de Alzheimer en personas sin síntomas. El deterioro cognitivo leve ha sido objeto de muchos estudios y es un diagnóstico que los clínicos realizan actualmente.
Las directrices también ponen un nuevo énfasis en las pruebas que miden los cambios en el cerebro que están, como mínimo, asociados a la enfermedad de Alzheimer y que pueden desempeñar un papel en su causa. Estas pruebas -agrupadas bajo el epígrafe de «biomarcadores»- incluyen escáneres de tomografía por emisión de positrones (PET) del cerebro, así como pruebas del líquido cefalorraquídeo, que rodea el cerebro y la columna vertebral y puede contener pistas sobre lo que ocurre en el cerebro.
Nadie dice que las pruebas puedan utilizarse por sí solas para diagnosticar el Alzheimer. Pero en las directrices se sugiere que las exploraciones PET y otras pruebas podrían utilizarse para mejorar las predicciones sobre si alguien con deterioro cognitivo leve va a desarrollar una demencia completa. También podrían utilizarse para hacer más fiable el diagnóstico de la demencia debida al Alzheimer.
El statu quo
Por el momento, sin embargo, no es probable que los criterios de diagnóstico provoquen cambios importantes en la forma de diagnosticar la mayoría de los casos de la enfermedad de Alzheimer. Puede que influyan en la forma en que los médicos piensan en la enfermedad de Alzheimer hasta cierto punto, pero los cambios importantes en los procedimientos de diagnóstico, independientemente de la enfermedad, suelen producirse sólo después de que las compañías de seguros, Medicare y otros pagadores acepten cubrir el coste de las nuevas exploraciones y pruebas de laboratorio. Además, no está claro en este momento si un diagnóstico más elaborado -y caro- tendría un efecto significativo en el tratamiento de la enfermedad de Alzheimer. Los fármacos disponibles para tratar el Alzheimer tienen una eficacia modesta, en el mejor de los casos, y no detienen el proceso subyacente de la enfermedad en el cerebro.
Las directrices dejan bastante claro que los escáneres PET y las pruebas de líquido cefalorraquídeo, que supondrían un verdadero avance para el diagnóstico del Alzheimer, no están preparados para incorporarse a la práctica médica diaria. Las pruebas no se han estandarizado. Cuestiones básicas, como los puntos de corte entre lo normal y lo anormal, no se han resuelto.
La mayoría de los expertos creen que las acumulaciones de una proteína llamada beta-amiloide en el cerebro son, al menos, un marcador del Alzheimer y quizás una causa (ver ilustración). Grandes empresas como General Electric y Eli Lilly han invertido millones en el desarrollo de escáneres PET que detectan el beta-amiloide en el cerebro. Se han desarrollado otras pruebas que miden la proteína en el líquido cefalorraquídeo. Sin embargo, las investigaciones han demostrado que alrededor del 30% de las personas que dan «amiloide positivo» no presentan ningún deterioro cognitivo, por lo que la conexión entre el beta-amiloide y la enfermedad de Alzheimer dista mucho de ser automática. Es posible que tengan que estar presentes otros factores para que se desarrolle la enfermedad.
Enfermedad de Alzheimer: La hipótesis del beta-amiloide
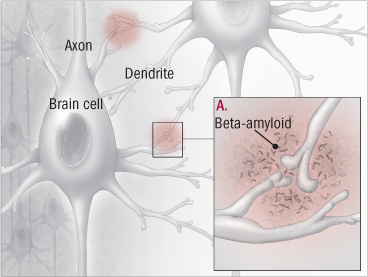
A. La proteína beta amiloide se acumula e interrumpe la comunicación entre células, provoca inflamación y, finalmente, puede acabar con las células cerebrales.
Cambios que se avecinan
Que el diagnóstico no vaya a cambiar de la noche a la mañana no significa que estas directrices no vayan a tener algún efecto. Es seguro que los escáneres PET y las pruebas de líquido cefalorraquídeo serán más comunes en los casos en los que el diagnóstico no esté claro. Algunos médicos prevén un sistema de dos niveles para el diagnóstico del alzhéimer: un nivel para la práctica general que no incluiría los escáneres PET y otras pruebas costosas, y otro para los centros especializados que se ocupan de casos difíciles o inusuales que sí lo harían.
La Dra. Reisa A. Sperling, directora del Centro de Investigación y Tratamiento del Alzhéimer del Hospital Brigham and Women’s de Boston, afiliado a Harvard, presidió el grupo que desarrolló la parte preclínica de las directrices. En una entrevista, la Dra. Sperling dijo que cree que los criterios preclínicos son «un primer paso clave hacia ensayos reales de prevención de la enfermedad de Alzheimer». Las autoridades gubernamentales no permitirían a los investigadores poner en marcha dichos ensayos sin algunos criterios para identificar a las personas con riesgo de desarrollar Alzheimer, así como biomarcadores que puedan utilizarse para rastrear los efectos de los fármacos experimentales, dijo. Aun así, el Dr. Sperling estimó que el tratamiento de la enfermedad de Alzheimer preclínica no comenzaría hasta, al menos, principios de la década de 2020.
El Dr. Sperling, que es consultor de varias empresas que desarrollan pruebas de imagen y tratamientos farmacológicos para el Alzheimer temprano, dijo que un efecto más inmediato de las directrices puede ser un aumento en el diagnóstico y el tratamiento del deterioro cognitivo leve: «La enfermedad de Alzheimer es un proceso continuo, como casi cualquier otra enfermedad crónica. El deterioro cognitivo leve debe considerarse una enfermedad de Alzheimer temprana y sintomática. Deberíamos intentar tratar a las personas que lo padecen lo mejor que podamos, y esperamos que al tratarlo de forma temprana, afectaremos al curso.
«Actualmente, ofreceríamos medicamentos sintomáticos, pero en algún momento, creo -espero- que podremos ofrecer medicación modificadora de la enfermedad y nuestra mejor oportunidad va a ser tratar la enfermedad de forma más temprana.»
Descargo de responsabilidad:
Como servicio a nuestros lectores, Harvard Health Publishing proporciona acceso a nuestra biblioteca de contenido archivado. Tenga en cuenta la fecha de la última revisión o actualización de todos los artículos. Ningún contenido de este sitio, independientemente de la fecha, debe utilizarse nunca como sustituto del consejo médico directo de su médico o de otro clínico cualificado.