La queratosis actínica puede permanecer sin cambios, resolverse espontáneamente o progresar hasta convertirse en un carcinoma de células escamosas invasivo. El destino de cualquier queratosis actínica es imposible de predecir. Aunque el riesgo de progresión de una queratosis actínica a un carcinoma de células escamosas invasivo es pequeño (como máximo, un 10% aproximadamente), un paciente puede tener muchas lesiones y, por tanto, el riesgo de progresión es significativo. Además, las queratosis actínicas pueden ser clínicamente indistinguibles de otras neoplasias cutáneas más graves, como el carcinoma de células escamosas y el lentigo maligno. La terapia es generalmente bien tolerada y sencilla; por lo tanto, el tratamiento de todas las queratosis actínicas está garantizado.
El tratamiento adecuado se elige generalmente en función del número de lesiones presentes y de la eficacia del tratamiento. Otras variables a tener en cuenta son la persistencia de la(s) lesión(es), la edad del paciente, los antecedentes de cáncer de piel y la tolerabilidad de la modalidad de tratamiento. El tratamiento consta de dos grandes categorías: la destrucción quirúrgica de la lesión y el tratamiento médico. El tratamiento médico comienza con la educación del paciente para limitar la exposición al sol. Se debe advertir a los pacientes que eviten la exposición al sol de 10:00 a 15:00 horas en la medida de lo posible. También deben usar diariamente protectores solares adecuados y ropa protectora.
La terapia médica tiene la ventaja de poder tratar grandes áreas con muchas lesiones. Las desventajas de las terapias médicas incluyen largos cursos de tratamiento con irritación y molestias. La Administración de Alimentos y Medicamentos de EE.UU. (FDA) ha aprobado seis medicamentos para el tratamiento de las queratosis actínicas. Son el 5-fluorouracilo (5-FU) tópico, la crema de imiquimod al 5% y al 3,75%, el gel de diclofenaco tópico, el mebutato de ingenol, la tirbanibulina tópica y la TFD con ácido delta-aminolevulínico tópico.
5-Fluorouracilo
La mayor experiencia en el tratamiento tópico de las queratosis actínicas es con 5-FU, conocido por inhibir la timidilato sintetasa y causar la muerte celular en las células que proliferan activamente. Existen varias formulaciones, como una crema o solución al 5%, una solución al 2%, una crema o solución al 1% y, más recientemente, una crema micronizada al 0,5%. Aunque no está bien estudiada, la eficacia entre las distintas formulaciones no parece diferir significativamente.
La formulación más popular es la crema al 5%, que se aplica dos veces al día durante un mes. Durante la fase de tratamiento, las lesiones se vuelven cada vez más eritematosas y causan molestias; las pequeñas lesiones subclínicas se hacen visibles. Este tratamiento puede ser temporalmente desfigurante, con ulceraciones eritematosas y formación de costras. Sin embargo, si el paciente completa el tratamiento, las lesiones suelen curarse a las 2 semanas de suspender el tratamiento, el cutis se suaviza y las queratosis actínicas mejoran.
La crema micronizada al 0,5% se desarrolló para aumentar la tolerabilidad porque la inflamación y las molestias pueden ser un factor limitante en el uso de 5-FU tópico. La crema micronizada al 0,5% se aplica una vez al día durante 1 mes.
También se ha demostrado que el uso de la crema micronizada al 0,5% 1 semana antes de la criocirugía produce la eliminación completa de la lesión en un mayor número de pacientes en comparación con la criocirugía sola (32,4% y 15%, respectivamente). Observe las imágenes siguientes.
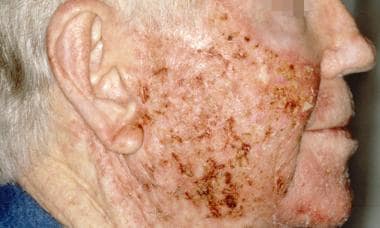 Queratosis actínica durante el tratamiento con 5-fluorouracilo tópico. Cortesía de Hon Pak, MD.
Queratosis actínica durante el tratamiento con 5-fluorouracilo tópico. Cortesía de Hon Pak, MD. 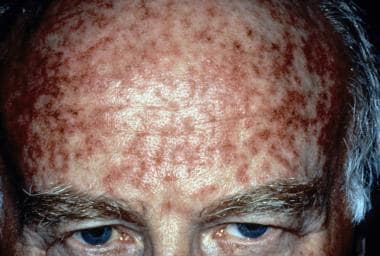 Queratosis actínica justo después del tratamiento con 5-fluorouracilo tópico. Cortesía de Hon Pak, MD.
Queratosis actínica justo después del tratamiento con 5-fluorouracilo tópico. Cortesía de Hon Pak, MD. Imiquimod
Imiquimod es un medicamento tópico que regula al alza una variedad de citoquinas, que, a su vez, invocan una respuesta inmunitaria no específica (interferones, células asesinas naturales) y una respuesta inmunitaria específica (células T). Se aplica 2 ó 3 veces por semana durante un máximo de 4 meses, aunque generalmente basta con 1 mes. La reacción al fármaco es idiosincrásica, ya que algunos pacientes apenas reaccionan y otros desarrollan una marcada inflamación. Las lesiones subclínicas que antes no se apreciaban pueden inflamarse durante el tratamiento. En los pacientes con una respuesta inflamatoria rápida, la dosis se reduce a dos o incluso una vez a la semana, con lo que se mantiene la eficacia terapéutica pero aumenta la tolerabilidad.
Se han estudiado dos nuevas formulaciones de imiquimod (2,5% y 3,75%) y se ha comprobado que son eficaces para eliminar las queratosis actínicas (25% y 34% de aclaramiento, respectivamente), con una pauta de dosificación diaria más intuitiva. Aunque no son tan eficaces como el imiquimod al 5%, las nuevas formulaciones causan menos irritación, lo que favorece el cumplimiento. Las pruebas experimentales sugieren que los pacientes pueden desarrollar una memoria de células T tras el tratamiento con este fármaco y, por tanto, es menos probable que desarrollen nuevas queratosis actínicas en el futuro. La crema de imiquimod al 5% también ha demostrado ser segura y eficaz en pacientes trasplantados.
Mebutato de ingenol tópico
El gel de mebutato de ingenol (Picato) fue aprobado por la FDA para la queratosis actínica en enero de 2012 como tratamiento de 2-3 días. La dosis para la queratosis actínica difiere según el lugar de aplicación. El gel al 0,015% se utiliza para la aplicación en la cara o en el cuero cabelludo durante 3 días consecutivos, mientras que el gel al 0,05% se utiliza para la aplicación en el tronco o en las extremidades durante 2 días consecutivos.
Cuatro estudios multicéntricos, aleatorizados y a doble ciego demostraron que el gel de mebutato de ingenol aplicado tópicamente durante 2-3 días es eficaz para el tratamiento de campo de las queratosis actínicas. Los estudios informaron de efectos adversos que, en general, fueron de intensidad leve a moderada y se resolvieron sin secuelas. Un estudio de fase III, aleatorizado y a doble ciego, mostró el beneficio a largo plazo del gel de mebutato de ingenol al 0,015%, tanto para el tratamiento inicial como para el de seguimiento. Un análisis posthoc de los resultados comunicados por los pacientes en los ensayos de fase III en los que se utilizó el gel de mebutato de ingenol para la queratosis actínica reveló que el tratamiento con este gel mejoró la calidad de vida de los pacientes y la satisfacción con el tratamiento, debido a un mayor grado de eliminación de las lesiones.
Aunque no se ha definido un mecanismo de acción preciso, Rosen et al. describieron un mecanismo de acción dual que incluye (1) una rápida necrosis de la lesión por inflamación mitocondrial y alteración de la membrana y (2) una citotoxicidad celular específica mediada por neutrófilos y dependiente de anticuerpos, producida por células B que se unen a antígenos de las células epidérmicas displásicas.
Un estudio de seguimiento apoya estos hallazgos.
Jim On et al investigaron la hipótesis de que el gel de mebutato de ingenol se dirige a la muerte celular en los queratinocitos proliferantes frente a la piel sana mediante el estudio de la puntuación de la reacción local de la piel (LSR) tras dos ciclos de tratamiento. En el estudio participaron 20 personas con queratosis actínicas en la cara y el cuero cabelludo que se aplicaron el gel al 0,015% una vez al día durante 3 días en dos ciclos secuenciales de 4 semanas. El estudio descubrió que la puntuación compuesta de LSR fue significativamente menor durante el segundo ciclo, sugiriendo así que el gel de mebutato de ingenol proporciona una terapia dirigida a las queratosis actínicas por encima de la dosis acumulativa.
En enero de 2020, como medida de precaución, la Agencia Europea del Medicamento (EMA) suspendió la autorización de comercialización de mebutato de ingenol (Picato) y recomendó a los pacientes que dejaran de utilizar el medicamento. La EMA tomó nota de un ensayo que comparaba el imiquimod y el mebutato de ingenol y descubrió que el cáncer de piel era más frecuente en las zonas tratadas con mebutato de ingenol frente al imiquimod. La EMA señala que existen tratamientos alternativos. La Administración de Alimentos y Medicamentos de Estados Unidos está investigando pero no ha hecho la recomendación de suspender su uso.
Diclofenaco tópico sódico 3% gel
Diclofenaco tópico sódico 3% gel es un antiinflamatorio no esteroideo aprobado por la FDA para el tratamiento de la queratosis actínica. Se desconoce su mecanismo de acción contra las queratosis actínicas. Es una terapia eficaz cuando se aplica dos veces al día durante 3 meses. Un tratamiento más corto es mucho menos eficaz. Su principal ventaja es que produce poca o ninguna inflamación, por lo que se tolera muy bien. También se ha demostrado que el tratamiento con diclofenaco después de la criocirugía produce la desaparición completa de la lesión en un mayor número de pacientes en comparación con la criocirugía sola (64% frente al 32%, respectivamente).
Tirbanibulina tópica
Tirbanibulina tópica es un novedoso inhibidor de microtúbulos aprobado por la FDA en diciembre de 2020 para el tratamiento de la queratosis actínica.
La aprobación se basó en dos ensayos clínicos de fase III (AK003 y AK004) que evaluaron la seguridad y la eficacia de tirbanibulina tópica en adultos (N=702) con queratosis actínica facial o del cuero cabelludo. El grupo tratado con tirbanibulina logró un mayor porcentaje de eliminación completa de la queratosis actínica en el día 57 (AK003 y AK004 ) y de eliminación parcial en comparación con el placebo en ambos ensayos (AK003 y AK004 ).
Terapia fotodinámica
La terapia fotodinámica utiliza un compuesto sensibilizador a la luz que se acumula preferentemente en las células de la queratosis actínica, donde puede ser activado por la longitud de onda de luz adecuada. El ácido delta-aminolevulínico es un componente de la vía biosintética del hemo que se acumula preferentemente en las células displásicas. Una vez dentro de estas células, se convierte enzimáticamente en protoporfirina IX, un potente fotosensibilizador. Con la exposición a la luz de una longitud de onda adecuada, se generan radicales libres de oxígeno y se produce la muerte celular.
Los pacientes experimentan dolor, de alcance similar al dolor resultante del 5-FU tópico, en las zonas tratadas. Las lesiones tratadas pueden volverse eritematosas y con costras. Un tratamiento con TFD parece ser tan eficaz como la terapia tópica con 5-FU.
Un metaanálisis y una revisión sistemática recientes evaluaron la eficacia de la TFD frente a la crioterapia y descubrieron que la TFD tenía un 14% más de probabilidades de eliminar completamente la lesión a los 3 meses en el caso de las queratosis actínicas finas de la cara y el cuero cabelludo en comparación con la crioterapia.
Los pacientes inmunodeprimidos también pueden beneficiarse de la TFD en la prevención de los cánceres de piel no melanoma.
Cuando se utiliza con fuentes de luz que tienen un beneficio cosmético por sí mismas, como el láser de colorante pulsado o los dispositivos de luz pulsada intensa, se puede observar un beneficio cosmético del uso de la TFD tópica más allá del de la erradicación de la queratosis actínica. En comparación con otras opciones terapéuticas destructivas como la crioterapia, la TFD puede ofrecer mejores resultados cosméticos y una mayor preferencia de los pacientes.
Un parámetro desconocido en el uso de la TFD tópica es el tiempo de incubación óptimo tras la aplicación del ácido aminolevulínico tópico antes de la exposición a la luz. Un segundo parámetro desconocido es la fuente de luz óptima a utilizar para este tratamiento. Los estudios en curso están abordando estas cuestiones.
Otro agente fotosensibilizador aprobado en el uso de la TFD es el metil-5-aminolaevulinato (MAL). Los estudios de comparación entre ALA y MAL no son actualmente decisivos. Un estudio en el que se investigó la eficacia clínica de la TFD con ALA frente a la TFD con MAL en el tratamiento de la queratosis actínica, la enfermedad de Bowen, el carcinoma basocelular nodular y el carcinoma basocelular superficial concluyó que no había diferencias estadísticamente significativas en los resultados del tratamiento con cualquiera de estos agentes. Sin embargo, un ensayo aleatorizado, multicéntrico, ciego a los observadores y controlado con placebo que comparaba la eficacia de BF-200 ALA frente a la crema MAL en el tratamiento de las lesiones de queratosis actínica demostró que la TFD con BF-200 ALA era superior a la crema MAL en lo que respecta a la eliminación completa de las lesiones por parte de los pacientes. Los estudios de seguimiento de seis y doce meses corroboraron la eficacia de la TFD con BF-200 ALA y las menores tasas de recidiva de las lesiones con el tratamiento con BF-200 ALA frente al tratamiento con MAL. Más allá de la eliminación de las lesiones, se observó que la TFD con MAL era menos dolorosa en comparación con la TFD con ALA en un estudio retrospectivo monocéntrico de 173 pacientes.