84歳の女性が4カ月間に5回の肺炎を発症した。 併存疾患が多く、高齢にもかかわらず、健康状態は良好であり、再発は正当化されないように思われた。 徹底的な背景調査の結果、過去3年間に14回の右肺炎を発症しており、胸部CTや気管支ファイバースコープでは、右中葉に線維化や無気肺の変化が見られたものの、結論は出なかった。 新たに撮影された右側のX線写真では、ヒルムから前下方に伸びる楔状の密度が確認され、胸部CTでは中葉の異常が悪化し、気管支壁の肥厚とセグメント無気肺が確認されましたが、気道閉塞は見られませんでした。 広範な検査により、再発性肺炎の他の原因や免疫不全症が除外された後、非閉塞性中葉症候群(MLS)が繰り返し起こる肺炎の原因であると考えられました。 MLSは、中葉の慢性的な低換気と無気肺を特徴とし、分泌物の蓄積、慢性的な炎症、繰り返し起こる感染を促進します。
- 肺炎の再発はよくあることで、いくつかの原因が考えられます。
- Middle lobe syndrome (MLS)は、右中葉の慢性的な低換気を特徴とし、無気肺や分泌物の蓄積を引き起こし、時には肺炎を再発させることがあるので、鑑別診断で考慮すべきである。
- MLSは小児の喘息患者では珍しくありませんが、高齢者では弾性反発力や粘膜繊毛のクリアランスの低下など、気道の特性に加齢による変化が見られるにもかかわらず、非常に珍しい病気です。
KEYWORDS
再発性肺炎、中葉症候群、中葉無気肺
INTRODUCTION
中葉症候群(MLS)は、右中葉(RML)またはリングラー葉の慢性的な低換気を特徴とし、無気肺、分泌物の蓄積、慢性的な炎症、呼吸器症状、再発性の感染症を引き起こします。 肺葉気管支の解剖学的構造は、炎症や閉塞による一過性の低換気に適しています。 喘息の子供では比較的頻繁に見られるが、高齢者ではまれである。
CLINICAL CASE
84歳の白人女性が肺炎で内科に入院した。 順調に回復していたが、退院予定日の前夜に明らかな菌血症を起こしたため、新たに血液検査、尿検査、胸部X線検査を行った。 すべての結果は正常で、患者は退院しました。 しかし、患者は5日後、急性肺水腫と広範囲の右側肺炎を伴う呼吸不全の状態で戻ってきました。
この患者は、虚血性心筋症による心不全、動脈性高血圧、2型糖尿病、慢性腎臓病など、かなりの併存疾患を抱えていました。 それにもかかわらず、臨床症状は良好であったため、いくつかの問題点が指摘され、広範囲な背景調査が行われました。その結果、過去3年間に14回の肺炎エピソードが見つかりました。 この患者は1年半前にすでに胸郭CTと気管支ファイバースコープを受けていた。 前者では、RMLの側部に無気肺が見られ、対応する気管支には閉塞形成を伴わない不整脈が見られた。後者では、生検、気管支洗浄、吸引、微生物検査がすべて正常/陰性であったため、関連情報は得られなかった。 肺虚脱は受動的と判断し、短期の呼吸器キネシオロジーを紹介した。 しかし、その後も症状は悪化し、エピソードの間隔は次第に短くなっていきました。
画像診断を繰り返しました。 胸部CTでは、RMLの気管支が露出して肥厚しており、気管支拡張が見られ、無気肺も見られました。 心エコー図では、心内膜炎の兆候は見られなかった。 また、HIV感染、自己免疫疾患、補体や免疫グロブリンの欠乏も除外しました。
再発した肺炎を考慮して、まず、繰り返される感染が免疫不全によるものなのか、慢性感染によるものなのか、それとも形態的な異常によるものなのかを判断しました。 肺炎が再発していることから、後者の可能性が高いと考えられました。また、検査の結果、MLSと同様にRMLの無気力状態が続いていたこと、一般的な慢性感染症や免疫不全が除外されていたことからも、後者の可能性が高いと考えられました。 第2段階では、MLSのタイプを特定し、治療可能な原因を探しました。 その結果、前回の気管支鏡検査では閉塞が示唆されなかった。
非閉塞性MLSと診断され、気管支拡張剤、粘液溶解剤、免疫賦活剤が投与され、良好な忍容性を示しました。
非閉塞性MLSと診断され、気管支拡張剤、粘液溶解剤、免疫賦活剤が投与されました。
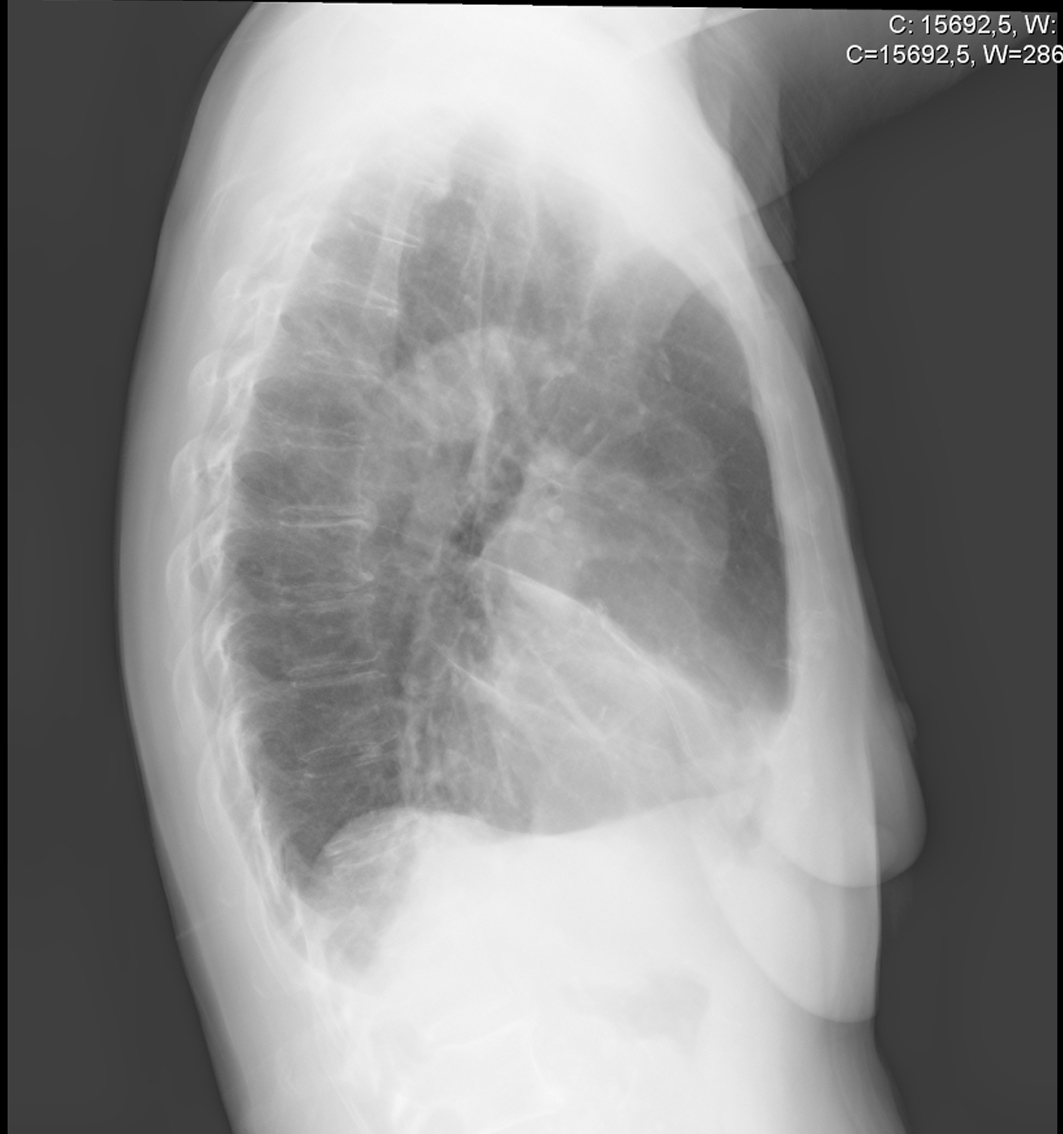
Figure 1 (click to enlarge)
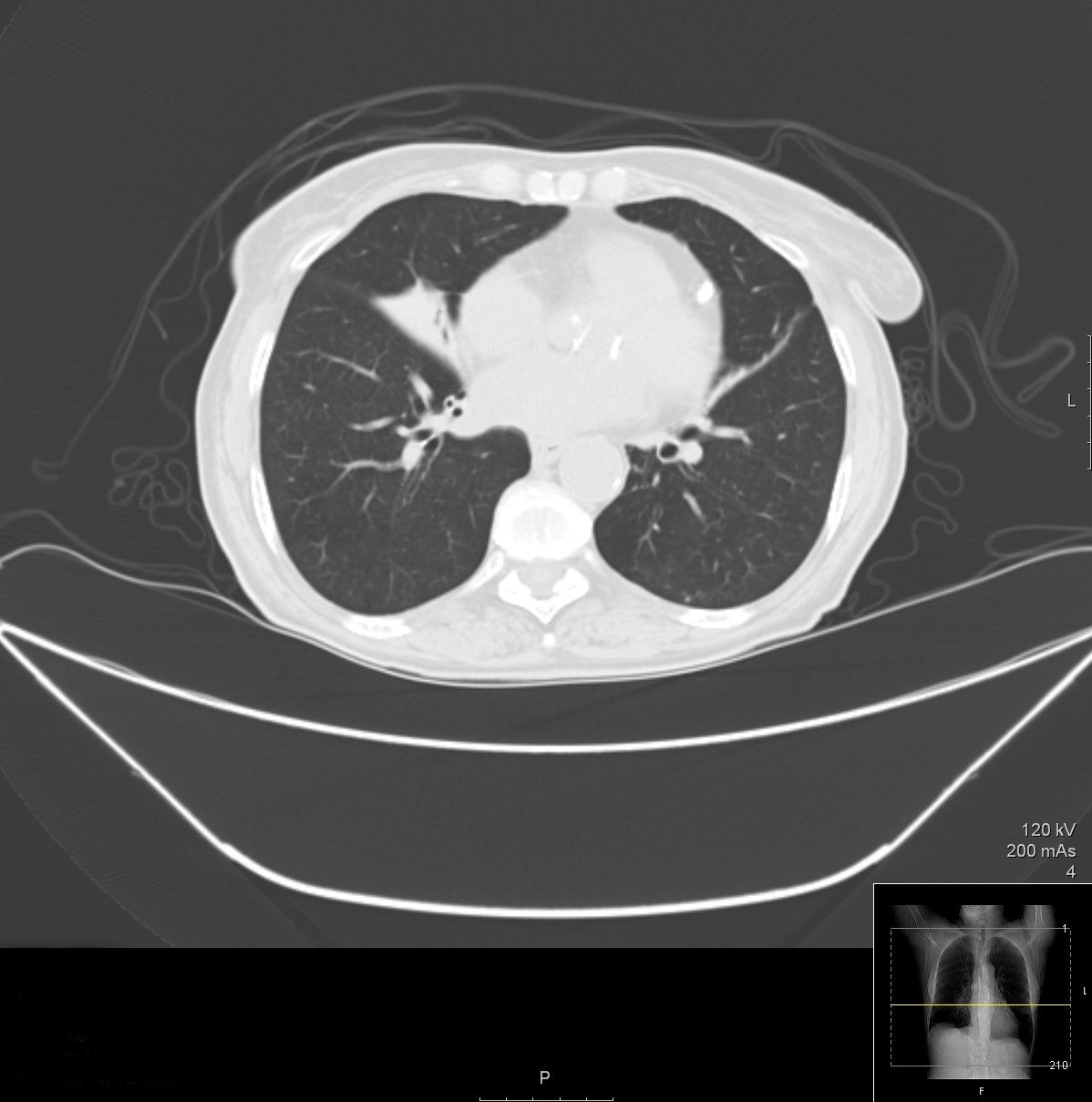
Figure 2 (click to enlarge)
Figure 1. 右胸部X線写真で、胸門から前方および下方に伸びる典型的な楔形の密度を示す
図2. 胸部CTでは、中葉の無気肺と気管支拡張を認める
DISCUSSION
再発した肺炎の調査は複雑で、しばしば厄介である。 まず始めに、異なる肺炎のエピソードの場所が異なるかどうかを判断する必要があります。 同じ部位であれば、局所的な形態異常や未解決の局所的な慢性感染症が考えられ、気道の開存性や閉塞を明らかにすることができるため、胸部CTや気管支ファイバースコープなどの画像診断が優先される。 気管支ファイバースコープは、CTでは見えない小さな病変を評価することができます。 異常な腫瘤は生検を行い、病原体の同定のために検体を採取すべきである。 Mycobacterium、Coxiella、Mycoplasma、Actinobacteria、およびAspergillus、Histoplasmaなどの真菌による局所的な慢性感染症は常に除外すべきである。 一方、部位が異なる場合は、免疫不全や喘息などの全身性換気障害など、患者を弱体化させる全身状態を示唆している。 慢性的な免疫抑制剤の服用を考慮しなければなりません。 また、HIV、補体、免疫グロブリンの欠乏を除外し、糖尿病、新生物、自己免疫疾患の影響を考慮しなければなりません。
私たちのケースでは、場所が常に中葉であったため、形態的な異常が疑われました。 胸部CTと気管支ファイバースコープにより、中葉の慢性的な低換気と無気肺を確認し、いくつかの離散的な気管支拡張も見られましたが、閉塞感はありませんでした。 慢性肺感染症や免疫不全の原因がすべて除外されたため、非閉塞性MLSと診断された。 糖尿病による免疫抑制、気管支拡張、RMLの解剖学的変化、加齢による気道の変化(肺や胸部のコンプライアンスの低下、呼吸筋力の低下、粘膜繊毛のクリアランスの低下など)が複雑に絡み合って、この患者の人生の後半に肺炎を再発させたと考えられた。
MLSは、1948年にGrahamらによって、機械的な閉塞や一過性の粘膜炎症に起因する低換気による中葉の慢性的または再発性の崩壊として初めて報告されました。 側副換気が制限されていることと、気管支が狭く、長く、離脱角が鋭いという特殊な解剖学的特徴が、生理学的に決定的な意味を持っている。 MLSには、閉塞性と非閉塞性の2種類があり、閉塞性は閉塞の性質によって内在性と外在性に分けられる。
最も頻繁に見られる臨床症状は、再発性の咳、呼吸困難、喘ぎ、寒気、発熱、喀血、肺炎などです。 また、胸部側面のX線写真で、胸門から前下方に伸びる典型的な楔形の密度が診断を示唆します。 胸部CTと気管支ファイバースコープで中葉の無気肺を確認し、閉塞があるかどうかを判断し、MLSのタイプとそれに対応する病因を明らかにします。
治療はMLSのタイプに連動します。
治療はMLSの種類に応じて行われ、閉塞性の場合はその原因を取り除く手術が必要です。
MLSは高齢者の間では頻度が定まっていない珍しい疾患です。
MLSは、高齢者の間では頻度が定まっていない珍しい疾患で、その生理病理学的特徴や加齢による呼吸器系への影響を考慮すると、高齢者では十分な診断がなされていないと考えられます。