Wczesne powikłania
Rozwarstwienie śluzówkowo-skórne
Nekroza stomii
Rozwinięcie stomii
 Późne powikłania
Późne powikłania
Zwężenie stomii
Wypadnięcie stomii
Uraz stomii
Przepuklina parastomalna
 Wnioski
Wnioski
Powikłania po chirurgicznym wytworzeniu stomii stanowią istotny problem dla wielu osób. Powikłania te są często wieloaspektowe i obejmują zarówno aspekty fizjologiczne, jak i psychospołeczne. Fizjologiczny aspekt powikłań stomii obejmuje zmiany w obrębie stomii i skóry okołostomijnej (Cottam i in., 2007). W tym rozdziale omawiamy fizjologiczny aspekt powikłań stomii obejmujący stomię.
Powikłania stomii stanowią istotny problem dla osób ze stomią, jednak definicje i terminologia często nie są spójne w literaturze (Colwell i in., 2001; Salvadalena, 2008). Różnice w projektach badań, niespójne definicje i terminologia oraz czas pomiarów utrudniają dokładny pomiar częstości występowania powikłań stomijnych (Salvadalena, 2008). Ze względu na niespójność terminologii rozróżnienie między powikłaniami stomijnymi i okołostomijnymi może być trudne.
Ogólne wskaźniki częstości występowania powikłań zostały przedstawione, chociaż ich zakresy są bardzo szerokie. Dwa obszerne systematyczne przeglądy piśmiennictwa na temat powikłań związanych ze stomią wykazały, że u 18% do 55% pacjentów ze stomią wystąpiło podrażnienie skóry okołostomijnej, u 1% do 37% przepuklina okołostomijna, u 2% do 25% wypadnięcie stomii, u 2% do 10% zwężenie i u 1% do 11% wciągnięcie stomii (Colwell i wsp., 2001; Salvadalena, 2008). Ratliff i wsp. (2005) podali, że u 10% do 70% wszystkich pacjentów ze stomią dochodzi do powikłań (Ratliff i wsp., 2005). Patrząc na to z perspektywy praktycznej, na podstawie powyższych danych szacunkowych, powikłania związane ze stomią stanowią istotny problem – powikłań związanych ze stomią doświadcza nawet 560 000 osób, u których wyłoniono stomię. Jeśli posłużymy się roczną częstością występowania, można oczekiwać, że powikłania związane ze stomią wystąpią u nawet 84 000 osób z nową stomią rocznie (Pittman, 2011).
Różne cechy pacjenta zostały uznane za związane z powikłaniami stomii, ale badania z modelami analizy predykcyjnej są ograniczone. W kilku badaniach stwierdzono, że wyższy wskaźnik masy ciała (BMI), starszy wiek, nagłe zabiegi chirurgiczne, zapalne choroby jelit, posiadanie ileostomii (vs. kolostomia), procedura „pętli”, zła jakość jelit, niedokrwienne zapalenie jelita grubego, wciągnięcie stomii, brak edukacji przedoperacyjnej oraz zaangażowanie pielęgniarki zajmującej się ranami, stomią i trzymaniem moczu (WOC) mają wpływ na rozwój powikłań stomii (Bass i wsp., 1997; Colwell i wsp., 2001; Duchesne i wsp., 2002; Park i wsp., 1999; Pittman i wsp., 2008). W przełomowym retrospektywnym badaniu przeprowadzonym przez Bassa w Cook County Hospital w Chicago porównano częstość powikłań u pacjentów, którzy otrzymali przedoperacyjną edukację i znakowanie miejsca wyłonienia stomii przez terapeutę enterostomalnego (pielęgniarkę WOC), z tymi, którzy tego nie zrobili (Bass i in., 1997). Stwierdzili oni, że wśród pacjentów, którzy otrzymali edukację przedoperacyjną i znakowanie miejsca stomii przez terapeutę enterostomijnego, 32,5% rozwinęło powikłania w porównaniu z 43,5% pacjentów, którzy nie otrzymali tych interwencji klinicznych (p = 0,05). Model koncepcyjny powikłań stomii (ryc. 16-1) stanowi ramy dla badania powikłań stomii i czynników ryzyka, które przyczyniają się do ich wystąpienia (Pittman i wsp., 2014).
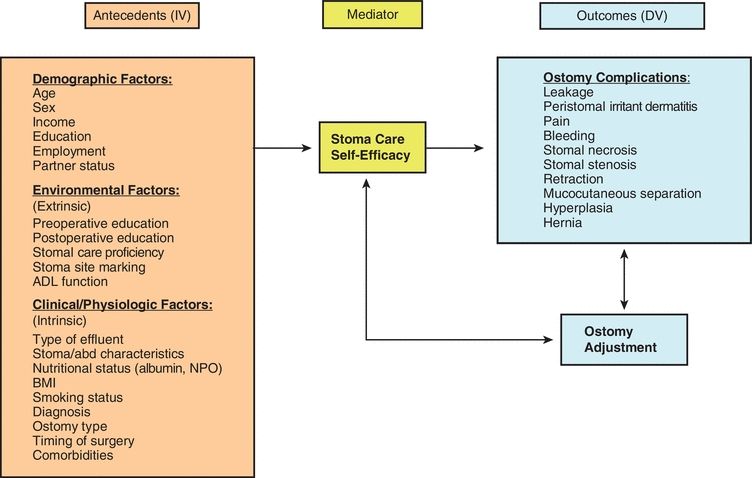
RYSUNEK 16-1. Pittman Ostomy Complication Conceptual Model.
Jedną z metod klasyfikacji powikłań stomijnych jest ich podział na powikłania wczesne, w ciągu 30 dni po operacji, i powikłania późne, >30 dni po operacji (Duchesne i in., 2002; Kim & Kumar, 2006; Park et al., 1999; Shabbir & Britton, 2010). W tym rozdziale uporządkujemy naszą dyskusję na temat powikłań stomijnych przy użyciu tej klasyfikacji, uznając, że niektóre powikłania mogą wystąpić zarówno we wczesnych, jak i późnych ramach czasowych.
Wczesne powikłania
Wczesne powikłania stomijne to te, które często występują w ciągu 30 dni po operacji i obejmują oddzielenie śluzówkowo-skórne, martwicę stomii i retrakcję stomii.
Oddzielenie śluzówkowo-skórne
Etiologia/Występowanie
Oddzielenie śluzówkowo-skórne to oderwanie tkanki stomii od otaczającej ją skóry okołostomijnej (Colwell & Beitz, 2007) stomii, a połączenie śluzówkowo-skórne może być wynikiem złego gojenia, napięcia lub infekcji. Częstość występowania oddzielenia śluzówkowo-skórnego wynosi od 4% do nawet 24%. Park i wsp. (1999) w swoim przeglądzie 1616 pacjentów ze stomią stwierdzili, że 4% pacjentów miało rozdzielenie śluzówkowo-skórne (Park i wsp., 1999). W prospektywnym badaniu 3 970 stomików Cottam i wsp. (2007) podali, że 24% pacjentów miało oddzielenie śluzówkowo-skórne. W innym badaniu obejmującym 71 osób, 13% miało rozdzielenie śluzówkowo-skórne (Pittman i wsp., 2014).
Prezentacja
Zdrowe stomie będą miały ściśle zbliżone i nienaruszone połączenie śluzówkowo-skórne (gdzie stomia jest przymocowana do ściany jamy brzusznej). Już 24 godziny po operacji stomia i połączenie śluzówkowo-skórne mogą zacząć się rozdzielać.
Ocena
Ocena stomii polega na dokładnej obserwacji wzrokowej stomii i integralności połączenia śluzówkowo-skórnego. Oddzielenie jest widoczne, jeżeli stomia odrywa się od skóry okołostomijnej (ryc. 16-2). Oddzielenie śluzówkowo-skórne może występować w różnym stopniu nasilenia: częściowe – jeśli dotyczy tylko części obwodu stomii, lub całkowite – jeśli dotyczy całego obwodu. Oddzielenie może być również powierzchowne, tylko na poziomie skóry, lub pełnej grubości, sięgające do poziomu powięzi (Franchini i in., 1983). Należy uważnie obserwować obszar oddzielenia, zwracając uwagę na głębokość, charakterystykę tkanek podstawy rany (martwicze, ziarninujące) i rodzaj drenażu (krwotoczny, ropny, kałowy).
LEKARSTWO KLINICZNE
Użyć aplikatora z bawełnianą końcówką do oceny głębokości oddzielenia śluzówkowo-skórnego.
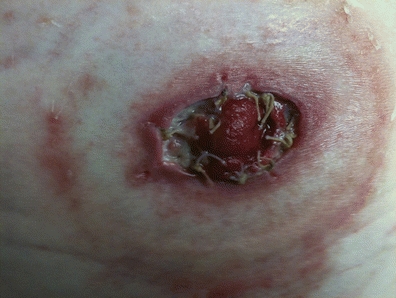
RYSUNEK 16-2. Oddzielenie śluzówkowo-skórne.
Zarządzanie
Zarządzanie oddzieleniem śluzówkowo-skórnym zależy od stopnia oddzielenia. Jeśli oddzielenie jest częściowe i powierzchowne, ubytek podskórny może być niewielki i może być leczony zachowawczo. Ubytek podskórny może być traktowany jak rana i wypełniony zaawansowanym produktem do leczenia ran, takim jak proszek barierowy, hydrofiber lub alginian wapnia. Bariera skórna systemu woreczków jest zakładana na skórę okołostomijną i ubytek w celu zapewnienia ochrony przed wypływem stomalnym. System woreczków jest zmieniany w zależności od potrzeb w celu zarządzania drenażem, oceny gojenia i ponownego zastosowania chłonnego materiału wypełniającego (Colwell, 2004).
Jeśli ubytek jest duży, prawdopodobne jest zanieczyszczenie kałem podskórnego ubytku okołostomijnego i może dojść do zakażenia. Im poważniejsze oddzielenie, tym większe prawdopodobieństwo retrakcji stomii. W trakcie gojenia prawdopodobieństwo wystąpienia zwężenia jest wysokie. Jeśli rozdzielenie śluzówkowo-skórne obejmuje warstwę powięzi (co zdarza się rzadko), stomia może wypaść do jamy brzusznej i może dojść do zanieczyszczenia jamy brzusznej płynem kałowym oraz uogólnionego zapalenia otrzewnej. Wskazany jest powrót do chirurgii w celu naprawy.
Nekroza stomii
Etiologia/Występowanie
Nekroza stomii jest definiowana jako śmierć tkanki stomii wynikająca z upośledzonego przepływu krwi (Colwell & Beitz, 2007) i została zidentyfikowana jako jedno z najczęstszych wczesnych powikłań (Duchesne i in., 2002; Kim & Kumar, 2006; Park et al., 1999; Shabbir & Britton, 2010). Niedokrwienie tkanki stomalnej jest zwykle spowodowane napięciem lub niedostatecznym doprowadzeniem naczyń krezkowych do końca jelita. Może być również spowodowane urazem tkanki stomalnej podczas jej tworzenia. Martwica stomii jest związana z otyłością i często jest wynikiem trakcji, jaka jest wywierana na krezkę i ścianę jelita (Colwell & Fichera, 2005).
Prezentacja
Ogólna martwica stomii objawia się postępującym odbarwieniem tkanki stomii od różowego do czarnego. W ciągu kilku godzin do kilku dni po operacji stomia zwykle wydaje się ciemna i sucha, a następnie staje się czarna i wiotka. Stopień martwicy może się różnić w zależności od stopnia niedokrwienia. Może ona obejmować całą stomię, sięgając poniżej powięzi, lub tylko część stomii, powyżej poziomu skóry.
Ocena
Ocena martwicy stomii jest dokonywana poprzez dokładną obserwację wzrokową. W ciągu 24 godzin od operacji zwykle widoczne są zmiany koloru stomii. Kolor stomii zmienia się od ciemnoczerwonego do czarnego (ryc. 16-3). Aby określić stopień lub poziom martwicy stomii, można wprowadzić do stomii przezroczystą, szklaną, nasmarowaną rurkę. Używając światła pióra skierowanego na szklaną rurkę, można wykryć zmianę koloru stomii, wskazując w ten sposób stopień niedokrwienia.
PLAK KLINICZNY
W bezpośrednim okresie pooperacyjnym wskazane jest stosowanie przezroczystego worka umożliwiającego ocenę koloru stomii.
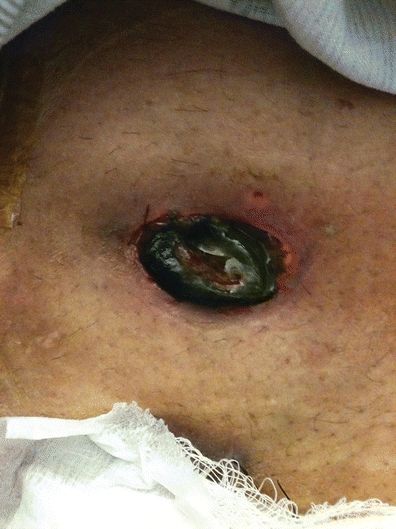
RYSUNEK 16-3. Martwica stomalna.
Nową, innowacyjną metodą oceny perfuzji tkanek jest śródoperacyjna angiografia laserowa z użyciem zieleni indocyjaninowej. Ta technologia obrazowania naczyń zapewnia ocenę perfuzji tkankowej w czasie rzeczywistym, która koreluje z wynikami klinicznymi i może być wykorzystana do kierowania podejmowaniem decyzji chirurgicznych (Gurtner i in., 2013). Metoda ta jest stosowana głównie śródoperacyjnie do oceny perfuzji stomii i jelita w momencie resekcji.
Postępowanie
Nekroza stomii jest często sytuacją typu „obserwuj i czekaj”. Jeśli niedokrwienie i martwica znajdują się powyżej poziomu powięzi, obserwacja może być wystarczająca. Często, jeśli niedokrwienie i martwica są powierzchowne, górna warstwa stomii może się złuszczyć, pozostawiając czerwoną, żywą stomię. Jeśli niedokrwienie i martwica stomii są poniżej poziomu skóry, ale nadal powyżej poziomu powięzi, martwicza tkanka stomii stanie się bezwonna i wiotka. Debridement jest często wskazany. Po usunięciu lub złuszczeniu się tkanki martwiczej, zwykle dochodzi do oddzielenia śluzówkowo-skórnego. W miarę gojenia się oddzielenia śluzówkowo-skórnego może dojść do zwężenia. Ponadto poziom stomii nad skórą ulega obniżeniu, co często prowadzi do problemów z założeniem worka. Jeśli niedokrwienie i martwica sięgają głębiej niż do poziomu powięzi, wskazana może być pilna interwencja chirurgiczna.
Retrakcja stomii
Etiologia/Występowanie
Retrakcja to zanikanie wypukłości tkanki stomii na poziomie skóry lub poniżej (Colwell & Beitz, 2007). Retrakcja jest zwykle spowodowana napięciem stomii wynikającym z różnych przyczyn: krótkiej krezki, pogrubiałej ściany brzucha, nadmiernych zrostów lub tworzenia się blizn, zwiększonego BMI, nieodpowiedniej początkowej długości stomii lub nieprawidłowego wycięcia skóry, martwicy stomii i oddzielenia śluzówkowo-skórnego (Colwell, 2004). Anegdotyczne dowody sugerują, że retrakcja występuje często u pacjentów z nadwagą i większą warstwą tkanki tłuszczowej. Skrócona i otłuszczona krezka utrudnia odpowiednią mobilizację jelita, powodując napięcie stomii (Cottam, 2005).
Ratliff i Donovan (2001) stwierdzili, że 9 (4%) z 220 pacjentów ze stomią miało spłukane lub wciągnięte stomie. W prospektywnym badaniu 3 970 stomii Cottam i wsp. (2007) podali, że 40,1% miało retrakcję. W badaniu prospektywnym Pittmana obejmującym 71 uczestników ze stomią, 24 (39%) miało retrakcję (Pittman i wsp., 2014). W 3-letnim retrospektywnym badaniu 164 pacjentów, u których wykonano operację, w wyniku której wyłoniono stomię, retrakcja wystąpiła u 5% tych pacjentów (Duchesne i wsp., 2002). W innym badaniu obejmującym 97 pacjentów ze stomią stwierdzono, że BMI jest związane z retrakcją (p = 0,003) (Arumugam i wsp., 2003). Częstość występowania retrakcji wydaje się wzrastać. Cottam i wsp. (2007) podali, że częstość występowania retrakcji stomii (stomia poniżej poziomu skóry) wzrosła ponad dwukrotnie w latach 1996-2004 (22% vs. 51%) (Colwell i Beitz, 2007). W systematycznym przeglądzie piśmiennictwa retrakcja stomii występowała w 9% do 15% przewodów krętych i w 1% do 11% wszystkich stomii (Szymanski i in., 2010). W badaniu Pittmana pacjenci, u których miejsce wyłonienia stomii nie zostało oznaczone przedoperacyjnie przez pielęgniarkę WOC, doświadczali większego nasilenia powikłań stomii, w szczególności retrakcji stomii (r = 0,32, p = 0,01) (Pittman i wsp., 2014).
Prezentacja
Zdrowa stomia powinna znajdować się powyżej poziomu otaczającej ją skóry. W przeszłości istniało błędne przekonanie, że kolostomie powinny być zlicowane ze skórą. Nie znalazło to potwierdzenia w literaturze ani w praktyce. W badaniu Cottama obejmującym 1 329 problematycznych stomii, jeśli wysokość stomii wynosiła < 10 mm, prawdopodobieństwo wyłonienia problematycznej stomii wynosiło co najmniej 35% (p < 0,0001) (Cottam i in., 2007).
Ocena
Stomię należy obserwować bez założonego systemu worka i w różnych pozycjach – siedzącej, leżącej i stojącej. Należy dokładnie obserwować poziom stomii i otaczającej ją skóry. Stomia może zniknąć w fałdzie skórnym lub zagłębieniu podczas siedzenia lub może się zarumienić, a nawet zostać wciągnięta wraz ze zmianą pozycji i perystaltyką.
Zarządzanie
Celem skutecznego wyłonienia stomii jest uzyskanie lub utworzenie płaskiej powierzchni worka. Jeżeli występuje retrakcja, celem jest zwiększenie poziomu stomii nad skórą. Można to czasem osiągnąć, stosując wypukły system i/lub pas stomijny. Jeżeli nie udaje się osiągnąć przewidywalnego czasu noszenia i nadal występują powikłania, konieczna może być interwencja chirurgiczna w celu rewizji stomii. Miejscowa rewizja może być możliwa, jeżeli istnieje odpowiednia ilość jelita do zmobilizowania powyżej poziomu skóry; jeżeli nie, może być konieczna bardziej inwazyjna operacja w celu utworzenia nowej stomii.
Późne powikłania
Późne powikłania stomii to te, które występują co najmniej 30 dni po operacji i często obejmują zwężenie stomii, wypadnięcie i przepuklinę okołostomijną (Duchesne i in., 2002; Kim & Kumar, 2006; Park et al., 1999; Shabbir & Britton, 2010; Steel & Wu, 2002). Wraz z postępem technik chirurgicznych i chirurgii laparoskopowej, badane są różne techniki operacyjne w celu zminimalizowania ryzyka rozwoju długotrwałych powikłań (Gurtner i in., 2013; Heiying i in., 2014).
Zwężenie stomalne
Etiologia/Występowanie
Zwężenie stomalne to upośledzenie odpływu ścieków z powodu zwężenia lub obkurczenia tkanki stomalnej na poziomie skóry lub powięzi (Colwell & Beitz, 2007). W przeszłości zwężenie występowało zazwyczaj we wczesnym okresie pooperacyjnym z powodu nieodpowiedniej techniki chirurgicznej (na poziomie powięzi lub skóry) lub gdy nie dojrzewało prawidłowo (Hampton, 1992). Ze względu na poprawę techniki chirurgicznej, zwężenie stomii rzadko występuje wcześnie, ale raczej późno w procesie gojenia, >30 dni po operacji, zwykle w wyniku oddzielenia śluzówkowo-skórnego, martwicy stomii lub wciągnięcia stomii. W miarę gojenia, tworzenie się tkanki ziarninowej wokół stomii zwęża jej światło. Inne przyczyny zwężenia stomii to przewlekła choroba (choroba Leśniowskiego-Crohna lub guz), nadmierne tworzenie się blizny w wyniku instrumentacji (poszerzenia) lub przewlekły stan zapalny (okołostomijne drażniące zapalenie skóry lub hiperplazja) (Colwell, 2004; Hampton, 1992).
Częstość występowania zwężenia stomii wynosi od 2% do 23%. Spośród 316 badanych pacjentów, u 10,2% stwierdzono zwężenie (Cheung, 1995). W retrospektywnym badaniu 150 stałych ileostomii końcowych Leong i współpracownicy (1994) stwierdzili 23% ze zwężeniem. Pittman i wsp. (2014) w swoim badaniu 71 pacjentów ze stomią stwierdzili 5%, a Porter i wsp. (1989) odnotowali częstość zwężeń na poziomie 11%. W retrospektywnym badaniu 1616 dokumentacji medycznej z lat 1976-1995 pacjentów, u których wykonano operację stomii, Park i wsp. (1999) podali, że u 34% rozwinęły się powikłania stomii, przy czym u 72% wystąpiły one późno (ponad 30 dni po operacji). Najczęstszymi późnymi powikłaniami były: okołostomijne drażniące zapalenie skóry (6%), wypadnięcie (2%) i zwężenie (2%) (Park i in., 1999). Wreszcie, w 3-letnim retrospektywnym badaniu 164 pacjentów, u których wykonano operację, w wyniku której wyłoniono stomię, u 17% stwierdzono zwężenie (Duchesne i in., 2002).
Prezentacja
Wygląd zwężonego otworu stomii wydaje się mały (ryc. 16-4). Często chory ze stomią może zgłaszać ból przy opróżnianiu stomii, małe, wstęgowate stolce lub odwrotnie – zaparcia, po których następują duże, wybuchowe wypróżnienia, głośne i z nadmierną ilością gazów. Pacjenci z urostomią mogą zgłaszać częste infekcje dróg moczowych, rzutowanie strumienia moczu i/lub ból w dole brzucha (Colwell, 2004).
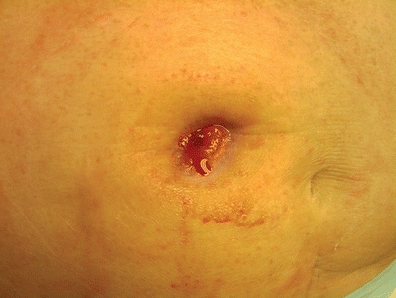
RYSUNEK 16-4. Zwężenie stomii.
Ocena
Ocena zwężonej stomii jest najlepiej przeprowadzana za pomocą posmarowanego rękawiczką palca w celu oceny wielkości i ruchomości pierścieni skórno-powięziowych. Jeśli z powodu ciężkiego zwężenia nie można wprowadzić palca do otworu stomii, można wykonać badanie z użyciem kontrastu wstecznego przez mały gumowy cewnik (Colwell, 2004).
LEKARZ KLINICZNY
Podczas oceny stomii za pomocą badania cyfrowego wyjaśnij pacjentowi, że stomia nie zawiera nerwów, które mogłyby powodować ból, ale jeśli poczuje ucisk, powinien dać znać, aby można było przerwać badanie.
Zarządzanie
Zarządzanie łagodnym zwężeniem stomii kałowej może obejmować dietę niskoresztkową, środki zmiękczające stolec lub przyjmowanie dużej ilości płynów. W przeszłości często stosowano rozszerzanie stomii przez stopniowe wprowadzanie rozszerzadła do stomii, ale w literaturze jest niewiele dowodów na poparcie tej praktyki. Zgłaszano jednak, że przewlekłe poszerzanie może potencjalnie powodować zwężenie stomii (Hampton, 1992). Rozszerzenie stomii może być stosowane w celu tymczasowego ułatwienia ewakuacji, ale nie jest zalecane jako praktyka długoterminowa. W najcięższych przypadkach uzasadnione jest leczenie chirurgiczne. Może to obejmować uwolnienie stomii od skóry okołostomijnej miejscowo lub poprzez wykonanie laparotomii/aparoskopii i resekcję stomii.
Wypadanie stomii
Etiologia/Występowanie
Wypadanie stomii to wysuwanie się jelita przez stomię (Colwell & Beitz, 2007). Wypadanie stomii może wystąpić z wielu powodów: zwiększone ciśnienie w jamie brzusznej, otyłość, zbyt duży otwór stomii w ścianie brzucha lub stomia została wyłoniona poza mięśniem prostym (Weideman i in., 2012).
Wszystkie stomie podlegają wypadaniu, a raporty dotyczące częstości występowania różnią się. Wypadanie stomii jest często obserwowane w kolostomiach pętlowych, a dotyczy głównie kończyny dystalnej (Shellito, 1998; Gordon i in., 1998). Cheung (1995) doniósł, że u 6,8% pacjentów z 156 kolostomiami typu end-sigmoid doszło do wypadnięcia. W badaniu 130 osób z kolostomią końcową w okresie 6 lat, u 4% doszło do wypadnięcia stomii (Porter i in., 1989). Wypadanie stomii jest często obserwowane u dzieci (Franchini i in., 1983; Steinau i in., 2001). W badaniu 144 niemowląt z wadami odbytu częstość występowania wypadania stomii była wyższa u tych z kolostomią pętlową w porównaniu z kolostomią dzieloną, odpowiednio 17,8% i 2,8% (p = 0,005) (Oda i wsp., 2014). Chen i wsp. (2013) przeprowadzili metaanalizę obejmującą pięć randomizowanych badań kontrolowanych i siedem badań nierandomizowanych, w których łącznie uczestniczyło 1687 pacjentów, porównując wyniki w tymczasowych ileostomiach versus tymczasowych kolostomiach. Stwierdzili oni mniejszą częstość występowania wypadania stomii u pacjentów z tymczasową ileostomią w porównaniu z pacjentami z tymczasową kolostomią zarówno w randomizowanych badaniach kontrolnych, jak i w badaniach nierandomizowanych (odpowiednio RR 0,15, 95% CI: 0,04 do 0,48, p = 0,001 i RR 0,26, 95% CI: 0,10 do 0,67, p = 0,005) (Chen i in., 2013). W systematycznym przeglądzie literatury związanej z powikłaniami stomii po radykalnej cystektomii i dywersji przewodu krętego, wypadanie stomii stwierdzono u 1,5% do 8% w okresie średnio 2 lat po operacji (Szymanski i in., 2010). Odnotowano, że do 50% pacjentów z wypadniętą kolostomią ma również przepuklinę okołostomijną (Kim & Kumar, 2006).
Prezentacja
Wypadnięcie stomii może występować w różnym stopniu nasilenia i długości wypukłości stomii (ryc. 16-5). Postępowanie będzie zależeć od długości wypadniętej stomii. Im większa długość wypadnięcia, tym większe prawdopodobieństwo obrzęku stomii, urazu i niedokrwienia. W miarę jak stomia staje się obrzęknięta i zależna, przybiera głęboki czerwony kolor (rozszerzenie naczyń). W przypadku bardzo dużego (od 5 do 13 cali) wypadnięcia stomia jest podatna na urazy. Opieka powinna obejmować unikanie tarcia, skaleczenia lub ucisku na stomię. W skrajnych sytuacjach może dojść do upośledzenia ukrwienia stomii i jej niedokrwienia.
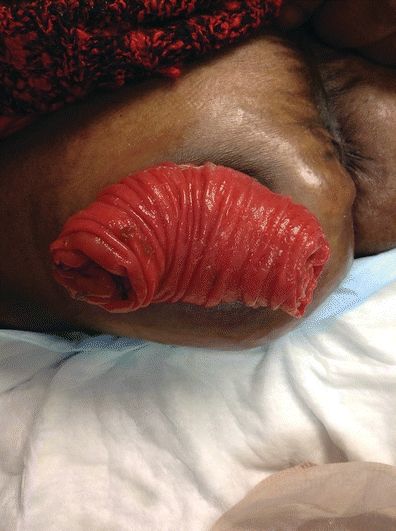
RYSUNEK 16-5. Wypadnięcie stomii.